درمان آپاندیس
جراحی آپاندیس
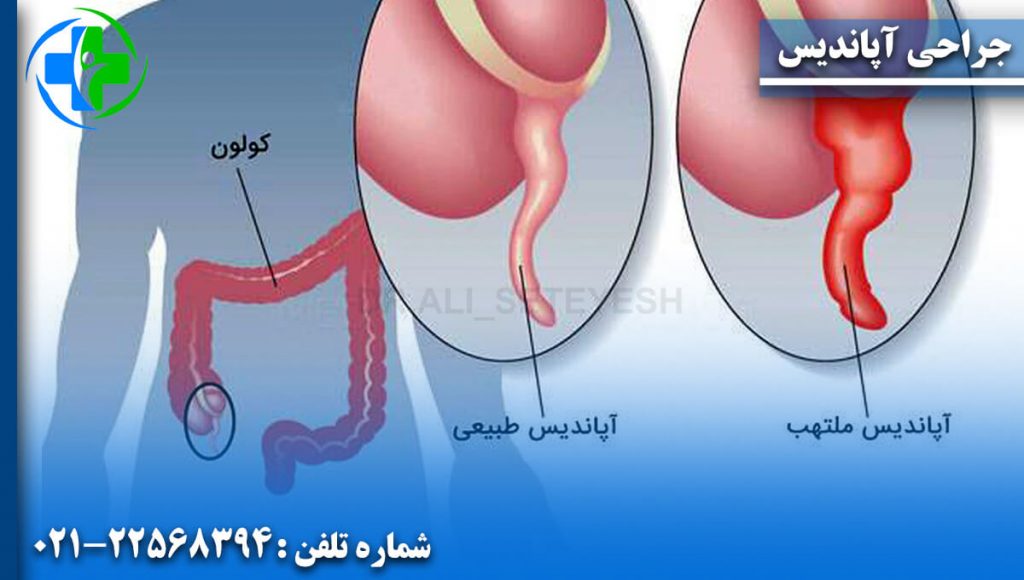
آپاندیسیت زمانی رخ می دهد که آپاندیس شما ملتهب یا عفونی شود. آپاندیس یک اندام لوله ای شکل کوچک است که به روده بزرگ متصل است. هیچ کس نمی داند هدف آپاندیس چیست - اما ما می دانیم که آپاندیسیت جدی است. یک جراح معمولا آپاندکتومی را برای برداشتن آپاندیس ناکارآمد انجام می دهد. آپاندیس ملتهب ممکن است باعث ایجاد درد شود. یا ممکن است باز شود (پارگی) و باعث درد شدید و ناگهانی شود. آپاندیس پاره شده می تواند باکتری را از طریق حفره شکمی پخش کند. این باکتری ها باعث ایجاد یک عفونت جدی و گاهی کشنده به نام پریتونیت می شوند. مشخص نیست چه چیزی باعث آپاندیسیت می شود. چیزی باعث التهاب (تحریک و تورم) یا عفونت در آپاندیس شما می شود. علل می تواند شامل موارد زیر باشد:
- آسیب یا ضربه به شکم
- انسداد در دهانه ای که آپاندیس به روده ها متصل می شود.
- عفونت دستگاه گوارش
- بیماری التهابی روده
- رشد در داخل آپاندیس
درد شدید شکم در سمت راست پایین شکم - جایی که آپاندیس شما قرار دارد - نشانه اصلی آپاندیسیت است. علائم اغلب به طور ناگهانی ظاهر می شوند و بدتر می شوند. آنها عبارتند از:
- درد یا حساسیت شکمی که هنگام سرفه، عطسه، دم یا حرکت بیشتر درد میکند.
- شکم متورم
- یبوست
- اسهال
- عدم توانایی در عبور گاز
- از دست دادن اشتها (در حالتی که معمولاً احساس گرسنگی نمی کنید).
- تب با درجه پایین (زیر 100 درجه فارنهایت)
- تهوع و استفراغ
شما علائم خود را شرح می دهید و یک معاینه فیزیکی خواهید داشت. پزشک شما ممکن است آزمایش خون را برای بررسی عفونت و درمان آپاندیس تجویز کند. همچنین ممکن است اسکن تصویربرداری داشته باشید. هر یک از این آزمایش ها می تواند علائم انسداد، التهاب یا پارگی اندام را نشان دهد:
- توموگرافی کامپیوتری (سی تی اسکن) سطح مقطع بدن را نشان می دهد. آنها از ترکیبی از اشعه ایکس و فناوری کامپیوتر استفاده می کنند.
- تصویربرداری رزونانس مغناطیسی (MRI) از امواج رادیویی و آهنرباها برای تولید تصاویر دقیق از اندام های شکمی استفاده می کند.
- سونوگرافی شکم از امواج صوتی با فرکانس بالا برای نشان دادن تصاویری از اندام ها استفاده می کند.
اکثر افراد مبتلا به آپاندیسیت به جراحی به نام آپاندکتومی نیاز دارند. آپاندیس بیمار را از بین می برد. اگر آپاندیس هنوز پاره نشده باشد، جراحی از پارگی آن جلوگیری می کند و از گسترش عفونت جلوگیری می کند. قبل از جراحی، آنتی بیوتیک های داخل وریدی (IV) را برای درمان عفونت دریافت می کنید. برخی از موارد آپاندیسیت خفیف تنها با آنتی بیوتیک بهبود می یابند. پزشک شما را از نزدیک زیر نظر خواهد گرفت تا تشخیص دهد که آیا به جراحی نیاز دارید یا خیر. در صورت پارگی آپاندیس، جراحی تنها راه درمان عفونت شکمی است. در صورت نیاز به جراحی، اکثر آپاندکتومی ها به روش لاپاراسکوپی انجام می شود. روش های لاپاراسکوپی با یک اسکوپ از طریق برش های کوچک انجام می شود. این روش کم تهاجمی به شما کمک میکند سریعتر و با درد کمتر بهبود پیدا کنید. در صورت پارگی آپاندیس ممکن است به جراحی بزرگ شکم (لاپاروتومی) نیاز داشته باشید. اگر درمان نشود، آپاندیس بیمار ممکن است پاره شود. ترکیدن آپاندیس می تواند باعث عفونت شود که می تواند منجر به بیماری جدی و حتی مرگ شود. عوارض عبارتند از:
آبسه: ممکن است یک آبسه آپاندیکول یا یک پاکت چرک عفونی ایجاد کنید. ارائه دهنده مراقبت های بهداشتی شما لوله های تخلیه را در شکم شما قرار می دهد. این لوله ها قبل از جراحی مایع آبسه را خارج می کنند. فرآیند زهکشی ممکن است یک هفته یا بیشتر طول بکشد. در این مدت برای مبارزه با عفونت آنتی بیوتیک مصرف می کنید. پس از از بین رفتن آبسه، برای برداشتن آپاندیس تحت عمل جراحی قرار خواهید گرفت.
عفونت شکمی: پریتونیت می تواند تهدید کننده زندگی باشد اگر عفونت در سراسر شکم پخش شود. جراحی شکم (لاپاراتومی) آپاندیس پاره شده را برداشته و عفونت را درمان می کند.
سپسیس: باکتری های آپاندیس پاره شده می توانند وارد جریان خون شما شوند. اگر این اتفاق بیفتد، می تواند باعث یک بیماری جدی به نام سپسیس شود. سپسیس باعث التهاب گسترده در بسیاری از اندام های شما می شود. می تواند کشنده باشد. نیاز به درمان بیمارستانی با آنتی بیوتیک های قوی دارد.
آپاندیسکتومی (آپاندکتومی)
برداشتن آپاندیس تحت بیهوشی عمومی با سوراخ یا جراحی باز انجام می شود.
جراحی سوراخ (لاپاراسکوپی) معمولاً روش ترجیحی برای برداشتن آپاندیس است زیرا بهبودی سریعتر از جراحی باز است.
این عمل شامل ایجاد 3 یا 4 برش کوچک در شکم است.
یکی از مزایای اصلی جراحی سوراخ این است که زمان بهبودی کوتاه است و اکثر افراد می توانند چند روز پس از عمل بیمارستان را ترک کنند.
اگر این روش به سرعت انجام شود، ممکن است بتوانید ظرف 24 ساعت به خانه بروید.
با جراحی باز یا پیچیده (به عنوان مثال، اگر پریتونیت دارید) ممکن است تا یک هفته طول بکشد تا به اندازه کافی خوب به خانه بروید.
در چند روز اول پس از عمل، احتمالاً کمی درد و کبودی خواهید داشت. این با گذشت زمان بهبود می یابد، اما در صورت لزوم می توانید مسکن مصرف کنید.
اگر جراحی سوراخ انجام داده اید، ممکن است حدود یک هفته در نوک شانه خود درد داشته باشید.
این به دلیل گازی است که در حین عمل به شکم شما پمپ شده است.
همچنین ممکن است برای مدت کوتاهی پس از عمل یبوست داشته باشید.
برای کمک به کاهش آن، از مسکن های کدئینی استفاده نکنید، فیبر زیاد بخورید و مایعات فراوان بنوشید.
اگر مشکل به خصوص دردسرساز باشد، پزشک عمومی شما می تواند دارو تجویز کند.
قبل از ترک بیمارستان، در مورد مراقبت از زخم و فعالیت هایی که باید اجتناب کنید به شما توصیه می شود.
شما باید بتوانید در عرض چند هفته به فعالیت های عادی بازگردید، اگرچه ممکن است لازم باشد تا 4 تا 6 هفته پس از جراحی باز از فعالیت های شدیدتر خودداری کنید.
هزینه درمان برای هر بیمار متفاوت می باشد زیرا نوع، شدت و گستردگی بیماری ها در افراد مختلف یکسان نبوده و پس از معاینه و انجام آزمایشات مربوطه می توان هزینه دقیق برای درمان را بیان کرد.
لذا جهت اطلاعات بیشتر و رزرو وقت با شماره های مطب تماس حاصل فرمایید. دکتر ستایش از اولین های طب اورژانس بودند که بعد از گذارندن یک دوره تکمیلی در امریکا به همراه ده نفر از همکاران خود طب اورژانس را در دانشگاه علوم پزشکی ایران پایه گذاری نمودند. علاوه بر این دکتر ستایش دارای بیش از 15 سال تجربه در زمینه جراحی های لاپاراسکوپی و فلوشیپ جراحی عروق می باشند، و یکی از بهترین ها در حرفه خود بوده که از نتایج آن می توان به تعداد بسیار زیادی از عمل های موفق ایشان اشاره کرد.
منبع: https://drsetayesh.com/
آموزش مزوتراپی
مزوتراپی چیست؟

مزوتراپی که معمولاً به عنوان "جوانسازی زیستی" یا "بیورویتالیزاسیون" شناخته می شود، تکنیکی است که برای جوانسازی پوست با استفاده از تزریق پوستی محلول مولتی ویتامین و عصاره های طبیعی گیاهی استفاده می شود که تصور می شود علائم پیری پوست را بهبود می بخشد. مزوتراپی یک روش غیرجراحی و دائمی برای حذف چربی، کانتورینگ بدن است و برای ریزش مو و پیری پوست نیز استفاده می شود. اولین بار در سال 1952 در فرانسه برای درمان اختلالات عروقی و لنفاوی ساخته شد. با این حال، مشخص شد که بسته به مواد مختلف تزریق شده، مزوتراپی ممکن است در درمان درد مزمن، ریزش مو (آلوپسی)، اختلالات استخوان و مفاصل و پسوریازیس نیز مفید باشد. اخیراً، با کشف اینکه چربی بدن را می توان با تزریق برخی مواد کاهش داد، مزوتراپی به طور گسترده ای برای کمک به کاهش وزن، کاهش سلولیت، مجسمه سازی بدن، رفع چین و چروک و جوان سازی صورت استفاده می شود. اگرچه این روش به طور گسترده در سراسر اروپا و آمریکای جنوبی استفاده می شود، مزوتراپی یک گزینه درمانی نسبتا جدید در ایالات متحده و نیوزیلند است. لازم به ذکر است که FDA هیچ دارویی را برای استفاده در مزوتراپی یا کانتورینگ بدن تایید نکرده است و انجمن جراحان پلاستیک آمریکا استفاده از مزوتراپی را تایید نمی کند.
این تکنیک شامل تزریق مواد خاصی از طریق یک سوزن بسیار ظریف در زیر لایه پوستی به بافت چربی زیر جلدی در ناحیه انتخاب شده است. ترکیب مواد تزریق شده بستگی به معجون تهیه شده توسط پزشک یا "مزوتراپیست" دارد. ممکن است حاوی مقادیر کمی از عصاره های گیاهی، ویتامین ها، آنزیم ها، مواد مغذی، هورمون ها و داروهایی مانند گشادکننده عروق، عوامل ضد التهابی غیر استروئیدی، آگونیست های گیرنده بتا و آنتی بیوتیک ها باشد. دو مورد از رایجترین موادی که برای درمان سلولیت و کاهش چربی بدن استفاده میشوند، لسیتین و ایزوپروترنول هستند. لسیتین ترکیبی است که در صفرا انسان یافت میشود و برای هضم چربیهای غذایی مورد نیاز است، در حالی که ایزوپروترنول یک عامل لیپولیتیک است که یک واکنش شیمیایی در بدن برای تجزیه سلولهای چربی ایجاد میکند.
این تزریق ها بر روی صورت، پوست سر، گردن، قفسه سینه، دکلته، دست ها، علائم کشش و مناطق تجمع چربی موضعی استفاده می شود. مزوتراپی معمولاً به یک سری از جلسات درمانی بین 3 تا 15 نیاز دارد که در فواصل دو هفته ای انجام می شود. اینکه مزوتراپی دقیقاً چگونه چربی را کاهش می دهد نامشخص است و تحقیقات بیشتری با استفاده از آزمایشات بالینی کنترل شده برای تأیید مکانیسم عمل، کارایی و ایمنی این تکنیک مورد نیاز است. ادعای مزایای تزریق پوستی هیالورونیک اسید، آنتی اکسیدان ها، دی متیل آمینو اتانول، پپتید پروکلاژن، سیلیکون، مواد معدنی، کوآنزیم ها، اسیدهای آمینه و مولتی ویتامین ها شامل بهبود خاصیت ارتجاعی، سنتز کلاژن، درخشندگی، گردش خون، هموستاز، لایه برداری میکرو پوست، آبرسانی و نرمی پوست وجود دارد
عوارض مزوتراپی
از آنجایی که مزوتراپی مستقیماً در ناحیه مورد نظر انجام می شود، اعتقاد بر این است که عوارض جانبی محدود یا کاهش می یابد. عوارض جانبی گزارش شده مزوتراپی عبارتند از:
- واکنش آلرژیک فوری یا تاخیری به داروها/محلول های تزریقی
- لسیتین باعث التهاب و تورم می شود
- عفونت های پوستی
- رنگدانه در محل تزریق
- کبودی در محل تزریق
- زخم، اسکار و تغییر شکل در محل تزریق
- پانیکولیت
در حال حاضر، مشخص نیست که پس از خروج سلولهای چربی از ناحیه مورد نظر چه اتفاقی برای سلولهای چربی میافتد و مواد مختلف تزریق شده ممکن است چه تأثیری بر اندامها و بافتهای بدن داشته باشند. تحقیقات بیشتری در مورد ایمنی این تکنیک مورد نیاز است. مزوتراپی یک درمان امیدوارکننده برای از بین بردن چربی های ناخواسته و کانتورینگ بدن است. با این حال، ایمنی و اثربخشی آن هنوز اثبات نشده است. بسیاری از مطالعاتی که انجام شده است مزوتراپی را برای درد - نه برای درمان زیبایی - بررسی کرده اند. مزوتراپی به عنوان یک روش توسط سازمان غذا و داروی ایالات متحده (FDA) تایید نشده است، اما بسیاری از مواد مورد استفاده در درمان دارای تاییدیه FDA برای درمان سایر شرایط هستند. تا زمانی که ترکیبات دارای تاییدیه FDA باشند، می توان از آنها برای مزوتراپی استفاده کرد. این یک استفاده بدون برچسب از مواد تشکیل دهنده تایید شده در نظر گرفته می شود. پزشکان از هیچ فرمول استانداردی برای مزوتراپی استفاده نمی کنند. این بدان معناست که ممکن است یک پزشک درمان کاملاً متفاوتی نسبت به پزشک دیگر داشته باشد. اگر می خواهید مزوتراپی را امتحان کنید، به یک پزشک دارای مجوز که تجربه زیادی در این روش دارد مراجعه کنید. این به کاهش عوارض جانبی کمک می کند.
مزوتراپی علاوه بر درمان چین و چروک و از بین بردن چربی های ناخواسته، برای درمان ریزش موی ناشی از آلوپسی نیز استفاده می شود. این درمان عصاره های طبیعی گیاهی، ویتامین ها یا داروهایی مانند فیناستراید و ماینوکسیدیل را به سر تزریق می کند. افرادی که مزوتراپی برای ریزش مو انجام می دهند ادعا می کنند:
- عدم تعادل هورمونی در داخل و اطراف فولیکول مو را اصلاح می کند.
- مواد مغذی را به مو می رساند.
- گردش خون را بهبود می بخشد.
آموزش مزوتراپی یک دوره مجازی کاملا کاربردی شامل چندین ساعت فیلم آموزشی می باشد که به صورت آنلاین در اختیار علاقمندان قرار می گیرد. این دوره در سطح پزشکان عمومی و متخصص تهیه شده است. استفاده از این مهارت برای غیر پزشکان مسئولیت آفرین می باشد. لذا به علاقمندان غیر پزشک مثل پیراپزشکان که قدرت درک مطالب را دارند توصیه می شود، در صورت فراگیری این مهارت در مطب یا کلینیک زیر نظر پزشک زیبایی و به عنوان دستیار از آن استفاده کنند. مزوتراپی یکی از شیوه های جدید است که روز به روز در زیبایی و تناسب اندام جایگاه بالاتری را طی می کند. در این روش مقدار دوز بسیار کم دارو به دفعات زیاد در لایه درم پوست تزریق می شود. هدف از تزریق جوانسازی پوست، درمان لک و درمان ریزش مو می باشد. اخیرا در درمان سلولیت یا چاقی موضعی نیز به عنوان یک روش مکمل مورد استفاده قرار می گیرد. تکنیک تزریق مزوتراپی بسیار آسان است اما اساسی ترین مسئله در مزوتراپی شناخت داروها و کوکتل های مزوتراپی و اندیکاسیون های انجام آن است. برای روش تهیه باید نکات بسیار ظریفی رعایت شود که بسیار از همکاران محترم از آن بی اطلاع هستند در نتیجه علیرغم صرف زمان زیادی که برای انجام این پروسه انجام می شود و بیمار درد و هزینه زیادی را متحمل می شود، نتیجه مناسب و قانع کننده ای دریافت نمی کند.
بعد از مزوتراپی از چه چیزهایی باید اجتناب کرد؟
دستورالعمل های بعد از درمان
- از حرکت یا ماساژ قابل توجه ناحیه تحت درمان خودداری کنید.
- به مدت 24 ساعت از ورزش های شدید خودداری کنید.
- به مدت 72 ساعت از آفتاب یا گرمای شدید خودداری کنید.
- برای جلوگیری از تورم بیش از حد از مصرف بیش از حد الکل یا نمک خودداری کنید.
- اگر تورم دارید، می توانید هر ساعت به مدت 15 دقیقه از کمپرس خنک استفاده کنید.
منبع: https://doctorbidaki.ir/
لیفت سینه
لیفت سینه چیست؟

ماستوپکسی یا لیفت سینه، روشی است که برای بهبود ظاهر افتادگی یا افتادگی سینه ها طراحی شده است. هدف از جراحی بهبود شکل سینه و در عین حال به حداقل رساندن اسکارهای قابل مشاهده است. برای دستیابی به این نتیجه نهایی، چندین روش و اصلاحات بیشماری در ماستوپکسی پیشنهاد شده است. با افزایش سن، بافت سینه تمایل دارد به سمت پایینتر دیواره قفسه سینه پایین بیاید. این پدیده به نام پتوز سینه شناخته می شود و همچنین تحت تأثیر بارداری، شیردهی، افزایش/کاهش وزن و تغییرات هورمونی قرار می گیرد. علاوه بر این، نوک پستان ممکن است پایین بیاید و نسبت به سینه خیلی پایین به نظر برسد. لیفت سینه (ماستوپکسی) روشی است که توسط جراحان پلاستیک برای رفع افتادگی سینه ها و بازگرداندن سینه ها به شکل و موقعیت جوان تر انجام می شود. در برخی موارد، بیماران هم نیاز به لیفت سینه و هم بزرگ کردن سینه با ایمپلنت دارند تا علاوه بر بهبود شکل سینه، سایز سینهها را افزایش دهند. کاندیدای ایده آل برای جراحی لیفت سینه از سلامت جسمانی خوبی برخوردار است و وزن ثابتی دارد. نگرانیهای معمول یک نامزد سینههایی است که افتادگی دارند، پوستی کشیده نشان میدهند، با نوک سینههایی رو به پایین که زیر چین سینه قرار دارند. مهم تر از همه، بیمار باید با انتظارات واقع بینانه از آنچه ماستوپکسی می تواند به دست آورد، خودانگیخته باشد.
بیمارانی که مایل به افزایش سایز علاوه بر بهبود شکل هستند، ممکن است همزمان با ماستوپکسی از بزرگ کردن سینه نیز بهره مند شوند. اهداف ماستوپکسی بهبود شکل سینه و بازگرداندن موقعیت نوک پستان و آرئول (پوست رنگدانه شده اطراف نوک پستان) است که همگی با یک اسکار جراحی قابل قبول به دست می آیند. بیمارانی که مایل به افزایش سایز علاوه بر بهبود شکل هستند، ممکن است همزمان با ماستوپکسی از بزرگ کردن سینه نیز بهره مند شوند. چندین تکنیک ماستوپکسی وجود دارد، و جراح شما با توجه به اندازه، شکل و وسعت پتوز سینه شما، در مورد اینکه کدامیک به بهترین وجه به اهداف شما دست مییابد، صحبت خواهد کرد.
در ناحیه قبل از عمل لیفت سینه، برای برنامه ریزی عمل، علامت های جراحی روی سینه ها کشیده می شود. سه رویکرد اصلی بر اساس الگوهای اسکار مختلف وجود دارد. به طور کلی، درجات بیشتری از پتوز نیاز به لیفت بیشتری دارد که به برش طولانیتری نیاز دارد و در نتیجه اسکار طولانیتری ایجاد میشود. بخش متغیری از پوست برداشته میشود و به نوک پستان و آرئول اجازه میدهد تا موقعیت خود را تغییر دهند. این روش همچنین می تواند شامل برداشتن مقدار کمی از بافت سینه، با تغییر موقعیت بافت سینه به طوری که سینه ها بلندتر و پرتر به نظر برسند. معمولاً پس از ماستوپکسی، درن های جراحی غیر ضروری است. برش ها با بخیه بسته می شوند و یک پانسمان روی محل جراحی اعمال می شود.
معمولاً چند هفته پس از جراحی از سوتین استفاده می شود. این روش بسته به میزان کار مورد نیاز می تواند از 1 تا 3 ساعت طول بکشد. ماستوپکسی به عنوان جراحی روزانه انجام می شود. نوار مخصوص پوست و/یا سوتین در پایان جراحی شما اعمال می شود. پس از عمل شما را به اتاق ریکاوری می برند و داروهایی برای کمک به تسکین هر گونه درد یا جلوگیری از حالت تهوع داده می شود. با تجویز داروی مسکن، دستورالعمل ها و قرار ملاقات بعدی، شما را به خانه مرخص خواهید کرد. برای بهترین نتیجه، باید برای استراحت و استراحت پس از جراحی برنامه ریزی کنید. در چند روز اول پس از جراحی، اکثر بیماران کمی ناراحتی را در محل جراحی تجربه می کنند. درد به طور کلی باید پس از یک هفته کاهش یابد، و طبیعی است که مقداری تراوش در اطراف برش ها وجود داشته باشد. پس از آن احساس بهتری خواهید داشت و به حالت عادی خود باز می گردید.
بهبودی پس از جراحی بین افراد و روش خاص انجام شده متفاوت است. تورم و کبودی در ناحیه جراحی وجود خواهد داشت و به طور کلی حدود 1 هفته پس از جراحی شروع به بهبود می کند. باید برنامه ریزی کنید که 1 هفته از کار خارج شوید. در طول دوران نقاهت، باید تا 6 هفته پس از جراحی از انجام فعالیتهای فیزیکی شدید از جمله بلند کردن و کشیدن خودداری کنید. به عنوان جراحان پلاستیک، ما به اهمیت نتیجه زیبایی پی می بریم. ما تمام تلاش خود را برای بهینه سازی اندازه اسکار و پنهان کردن آن در کمترین میزان قابل مشاهده سینه انجام خواهیم داد. در بسیاری از موارد، بهبود ظاهر با جای زخم بسیار کم امکان پذیر است. اسکارهای ماستوپکسی بسته به روشی که انجام می شود متفاوت است. رایج ترین الگوها عبارتند از:
- پری آرئولار - الگوی دایره ای در اطراف هاله (پوست رنگدانه شده در اطراف نوک پستان)
- عمودی - در اطراف هاله با یک قسمت عمودی که تا چین سینه امتداد دارد. به این اسکار "آب نبات چوبی" نیز می گویند.
- Inverted-T - در اطراف هاله با یک خط عمودی به سمت چین سینه، و به صورت افقی در چین سینه امتداد می یابد.
درک این نکته مهم است که تشکیل اسکار بین افراد متفاوت است و به شدت به استعداد ژنتیکی فرد بستگی دارد. اسکارها معمولاً با گذشت زمان محو می شوند، اما پیش بینی ابعاد و رنگ نهایی آنها دشوار است. در جلسه مشاوره، جراح پلاستیک در این مورد با شما صحبت خواهد کرد.
عوارض جراحی لیفت سینه، مانند سایر روش های زیبایی، غیرمعمول است، اما ممکن است شامل جای زخم نامطلوب، عدم تقارن، خونریزی، عفونت، تورم و بی حسی باشد. مخصوصاً در جراحی لیفت سینه، خطراتی از جمله عود افتادگی و احتمال نادر از دست دادن احساس یا از دست دادن پوست اطراف نوک سینه ممکن است رخ دهد. نتایج جراحی ماستوپکسی باید بلافاصله پس از جراحی آشکار شود و با بهبودی برشها و رفع تورم، طی 3 تا 6 ماه بهبود مییابد. اسکارها با گذشت زمان بالغ می شوند و تا یک سال پس از عمل کم رنگ تر و سبک تر می شوند.
قبل از لیفت سینه ممکن است نیاز باشد:
برای ماموگرافی برنامه ریزی کنید. ممکن است پزشک شما یک ماموگرافی پایه را قبل از عمل و یک ماموگرافی دیگر را چند ماه بعد توصیه کند. این به تیم پزشکی شما کمک می کند تا تغییرات در بافت سینه شما را ببیند و ماموگرافی های آینده را تفسیر کند.
سیگار نکشید. سیگار جریان خون را در پوست کاهش می دهد و می تواند روند بهبودی را کند کند. اگر سیگار می کشید، پزشک به شما توصیه می کند که قبل از جراحی سیگار را ترک کنید.
از مصرف برخی داروها خودداری کنید. احتمالاً باید از مصرف آسپرین، داروهای ضد التهابی و مکملهای گیاهی خودداری کنید که میتوانند خونریزی را افزایش دهند.
در طول بهبودی از فردی کمک بگیرید. برای کسی برنامه ریزی کنید که بعد از عمل جراحی شما را به خانه برساند و با شروع بهبودی در کنار شما بماند. ممکن است به کسی نیاز داشته باشید که در انجام فعالیت های روزانه، مانند شستن موهایتان، در دوران نقاهت اولیه به شما کمک کند.
وزن سالم داشته باشید. اگر در سال گذشته وزن اضافه کرده اید، تغییرات رژیم غذایی یا شرکت در یک برنامه ورزشی را برای کمک به کاهش وزن در نظر بگیرید.
دکتر یداله مهدیانی با مدرک فوق تخصص جراح پلاستیک و ترمیمی فارغ التحصیل از دانشگاه تهران به همراه سابقه کار در بیمارستان های آموزشی و درمانی دانشگاه علوم پزشکی تهران با بیش از سال ها تجربه و عمل های موفق برای انجام جراحی های زیبایی و ترمیمی در این مرکز حاضر می باشند.
منبع: https://drmahdiani.com/
بلفاروپلاستی
هر آنچه که باید در مورد زیبایی پلک (بلفاروپلاستی) بدانیم!
جراحی پلک (بلفاروپلاستی) جراحی زیبایی برای برداشتن پوست یا چربی اضافی از پلک ها است. هدف این است که پلک های پف دار یا افتاده یا کیسه های چشم را بهبود بخشد. قبل از شروع، در مورد دلایل خود برای تمایل به جراحی پلک مطمئن شوید. هزینه، خطرات و این واقعیت را در نظر داشته باشید که نتایج را نمی توان تضمین کرد. این ایده خوبی است که ابتدا در مورد برنامه های خود با یک پزشک عمومی صحبت کنید. ممکن است یک وضعیت پزشکی بر پلک های شما تأثیر بگذارد یا دلیلی وجود داشته باشد که این عمل برای شما مناسب نیست. بلفاروپلاستی را می توان با بی حسی موضعی با آرامبخش یا با بیهوشی عمومی انجام داد. جراح باید بداند که آیا برای کاهش خطر لخته شدن خون از داروهایی مانند آسپرین یا وارفارین استفاده میکنید یا خیر.
جراحی پلک فوقانی به طور کلی شامل موارد زیر است:
- ایجاد برش (برش) در امتداد چین پلک در چین پوستی طبیعی پلک
- از بین بردن پوست، چربی یا ماهیچه اضافی
- بستن برش - جای زخم معمولا در چین طبیعی پلک پنهان می شود.
جراحی پلک پایین به طور کلی شامل موارد زیر است:
- ایجاد یک برش درست زیر مژه های پایین یا در داخل پلک پایین
- تغییر موقعیت یا برداشتن چربی از کیسه های زیر چشم و گاهی اوقات مقدار کمی از پوست
- حمایت از عضلات و تاندون پلک در صورت لزوم
بستن برش
جراح معمولاً از نوارهای نازک و چسبناکی به نام نوار بخیه برای حمایت از پلک ها پس از جراحی استفاده می کند. اینها معمولاً تا 1 هفته بعد حذف می شوند. بلفاروپلاستی فوقانی ممکن است حدود 1 ساعت طول بکشد. جراحی روی پلک پایین ممکن است تا 2 ساعت طول بکشد. اکثر بیماران می توانند در همان روز به خانه بروند.
بهبود جراحی بلفاروپلاستی
برای بهبودی پس از جراحی پلک یا بلفاروپلاستی توصیه می شود که حدود 1 هفته از محل کار مرخصی داشته باشید.
ممکن است برای کمی بیشتر از یک هفته مشخص باشد که به تازگی جراحی پلک انجام داده اید.
تا چند روز بعد از عمل نمی توانید رانندگی کنید. کبودی، ترس و قرمزی ممکن است چند هفته طول بکشد تا محو شوند.
احتمالاً نیاز خواهید داشت:
هنگام استراحت، سر خود را با بالش به مدت چند روز بالا نگه دارید تا تورم کاهش یابد.
پلک های خود را به آرامی با استفاده از پماد یا قطره های تجویز شده تمیز کنید.
یک بسته سرد را به مدت چند روز کنار چشم خود نگه دارید.
برای محافظت از چشمان خود در برابر آفتاب و باد از عینک آفتابی استفاده کنید.
برای تسکین درد خفیف، پاراستامول یا مسکن دیگری که تجویز شده است مصرف کنید.
باید از این موارد دوری کنید:
- فعالیت شدید و شنا برای چند روز
- سیگار کشیدن، زیرا دود می تواند چشم شما را تحریک کند.
- استفاده از لنزهای تماسی یا مالیدن چشم
عوارض جانبی قابل انتظار در جراحی بلفاروپلاستی
- معمولاً پس از جراحی پلک به طور موقت موارد زیر وجود دارد:
- پلک های پف کرده و بی حسی که در شب به سختی بسته می شوند.
- چشم های تحریک شده، حساس یا آبریزش - این ممکن است چند هفته طول بکشد.
- کبودی که شبیه چشم سیاه است.
- اسکار - این اسکارها در نهایت محو می شوند و تقریباً نامرئی می شوند.
گاهی بعضی از عمل های جراحی سبب تغییر در شکل پلک ها می شوند پزشکان تمرین ها و تحقیق های زیادی را انجام داده اند که بعد از انجام عمل های جراحی پلک انسان دچار تغییرات نشود اما متاسفانه باز هم این مشکل در برخی از موارد مشاهده می شود و هرگاه شخصی عمل هایی مانند عمل جراحی آب مروارید، قرنیه، عیوب انکساری (مانند لیزیک) را انجام دهد ممکن است پلک او دچار افتادگی شود.
منبع: https://skin-hair.ir/
بیماری عروق کرونر
بیماری عروق کرونر چیست؟

بیماری عروق کرونر، تجمع پلاک در شریانها است که خون غنی از اکسیژن را به قلب شما میرساند. پلاک باعث باریک شدن یا انسداد می شود که می تواند منجر به حمله قلبی شود. علائم شامل درد یا ناراحتی قفسه سینه و تنگی نفس است. درمانها شامل تغییرات سبک زندگی و داروهایی هستند که عوامل خطر و/یا احتمالاً جراحی را هدف قرار میدهند.
بیماری عروق کرونر باریک شدن یا انسداد عروق کرونر است که معمولاً به دلیل تجمع مواد چربی به نام پلاک ایجاد می شود. به بیماری عروق کرونر، بیماری عروق کرونر قلب، بیماری ایسکمیک قلب و بیماری قلبی نیز گفته می شود.
شریان های کرونر رگ های خونی هستند که خون غنی از اکسیژن را به ماهیچه قلب شما می رسانند تا آن را پمپاژ کنند. عروق کرونر مستقیماً بالای عضله قلب شما قرار دارند. شما چهار شریان کرونر اصلی دارید:
- شریان کرونری راست.
- شریان کرونر چپ.
- شریان نزولی قدامی چپ.
- شریان سیرکومفلکس چپ.
بیماری عروق کرونر ناشی از تصلب شرایین است. آترواسکلروز تجمع پلاک در داخل شریان های شما است. پلاک شامل کلسترول، مواد چرب، مواد زائد، کلسیم و ماده لخته ساز فیبرین است. همانطور که پلاک ها روی دیواره های شریان شما جمع می شوند، عروق شما باریک و سفت می شوند. پلاک می تواند شریان های شما را مسدود یا به آن آسیب برساند، که جریان خون را به عضله قلب شما محدود یا متوقف می کند. اگر قلب شما خون کافی دریافت نکند، نمی تواند اکسیژن و مواد مغذی مورد نیاز خود را برای عملکرد صحیح دریافت کند. این وضعیت ایسکمی نامیده می شود. نرسیدن خون کافی به عضله قلب می تواند منجر به ناراحتی قفسه سینه یا درد قفسه سینه (به نام آنژین) شود. همچنین شما را در معرض خطر حمله قلبی قرار می دهد.
اگر:
- سطح کلسترول بالایی داشته باشید (به خصوص سطح کلسترول بد LDL بالا و کلسترول خوب HDL پایین).
- فشار خون بالا دارید.
- سابقه خانوادگی بیماری قلبی.
- دیابت داشته باشید.
- سیگاری هستید.
- آیا یک مرد بالای 45 سال یا یک زن یائسه هستید.
- اضافه وزن دارید.
- از نظر بدنی غیر فعال هستید.
- سیاه پوست، مکزیکی آمریکایی، بومی آمریکایی، بومی هاوایی یا آسیایی آمریکایی هستند. افزایش خطرات ناشی از نرخ بالای فشار خون، چاقی و دیابت در این جمعیت است.
اگر این عوامل خطر را دارید، با پزشک خود صحبت کنید. آنها ممکن است بخواهند شما را برای بیماری عروق کرونر آزمایش کنند. ممکن است ندانید که مبتلا به بیماری عروق کرونر هستید زیرا ممکن است در ابتدا علائمی نداشته باشید. ایجاد پلاک در شریان های شما سال ها تا دهه ها طول می کشد. اما با باریک شدن شریانها، ممکن است علائم خفیفی را مشاهده کنید که نشان میدهد قلب شما برای رساندن خون غنی از اکسیژن به بدن شما سختتر پمپاژ میکند. شایع ترین علائم درد قفسه سینه یا تنگی نفس است، به ویژه پس از فعالیت بدنی سبک مانند بالا رفتن از پله ها، اما حتی در حالت استراحت. گاهی اوقات تا زمانی که دچار حمله قلبی نشوید، متوجه بیماری عروق کرونر خود نمی شوید. علائم حمله قلبی عبارتند از:
- ناراحتی قفسه سینه (آنژین) به صورت سنگینی، سفتی، فشار، درد، سوزش، بی حسی، پری، فشردن یا درد مبهم توصیف می شود. این ناراحتی همچنین می تواند به شانه چپ، بازوها، گردن، پشت یا فک شما سرایت کند یا فقط احساس شود.
- احساس خستگی.
- سرگیجه، سبکی سر.
- حالت تهوع.
- ضعف.
علائم حمله قلبی در زنان می تواند کمی متفاوت باشد و عبارتند از:
- ناراحتی یا درد در شانه ها، گردن، شکم (شکم) و/یا پشت.
- احساس سوء هاضمه یا سوزش سر دل
- اضطراب غیر قابل توضیح
- عرق سرد
کاهش عوامل خطر با تغییر سبک زندگی
اولین قدم در درمان بیماری عروق کرونر، کاهش عوامل خطر است. این شامل ایجاد تغییرات در سبک زندگی شما است.
- سیگار نکشید اگر سیگار میکشید یا از محصولات تنباکو استفاده میکنید، آن را ترک کنید. از ارائه دهندگان مراقبت های بهداشتی خود در مورد راه های ترک، از جمله برنامه ها و داروها بپرسید.
- مشکلات سلامتی مانند کلسترول بالا، فشار خون بالا و دیابت را مدیریت کنید.
- از یک رژیم غذایی سالم برای قلب استفاده کنید. باا پزشک خود یا یک متخصص تغذیه در مورد راه های تغییر رژیم غذایی خود برای کاهش خطر بیماری قلبی صحبت کنید. انتخاب های غذایی خوب شامل رژیم های مدیترانه ای و DASH است.
- مصرف الکل را محدود کنید. نوشیدنی های روزانه را به بیش از یک نوشیدنی در روز برای زنان و دو نوشیدنی در روز برای مردان محدود کنید.
- سطح فعالیت خود را افزایش دهید. ورزش به کاهش وزن، بهبود وضعیت بدنی و کاهش استرس کمک می کند. بیشتر افراد می توانند با انجام 30 دقیقه پیاده روی 5 بار در هفته یا 10000 قدم در روز، خطر حمله قلبی را کاهش دهند. قبل از شروع هر برنامه ورزشی با ارائه دهنده مراقبت های بهداشتی خود صحبت کنید.
روش ها و جراحی عروق کرونر
روشهای مداخلهای، درمانهای غیرجراحی برای خلاص شدن از تجمع پلاک در شریانها و جلوگیری از انسداد هستند. روش های رایج آنژیوپلاستی با بالون و استنت گذاری است. این روش ها با یک لوله بلند و نازک به نام کاتتر انجام می شود. از طریق یک برش کوچک در شریان مچ دست یا بالای ساق پا وارد می شود و به ناحیه مسدود یا باریک شریان هدایت می شود. بالون قطر شریان را باز می کند تا جریان خون را به قلب بازگرداند. یک استنت (داربست فنر مانند فلزی کوچک) در جای خود گذاشته می شود تا شریان شما را باز نگه دارد.
جراحی بای پس عروق کرونر (CABG) شامل ایجاد یک مسیر جدید برای جریان خون در صورت انسداد در بیماری عروق کرونر است. در بیشتر موارد، جراح رگ های خونی را از قفسه سینه، بازو یا پای شما برمی دارد و مسیر جدیدی برای رساندن خون غنی از اکسیژن به قلب ایجاد می کند. اگر گزینههای درمانی سنتی موفقیتآمیز نبودند، متخصص قلب شما ممکن است گزینههای درمانی دیگری مانند ضربان ضد ضربان خارجی (EECP) را توصیه کند. در این روش، از کافهای بادی (مانند کافهای فشار خون) برای فشار دادن رگهای خونی در قسمت پایین بدن شما استفاده میشود. این به بهبود جریان خون به قلب کمک می کند و به ایجاد بای پس های طبیعی (گردش خون جانبی) در اطراف عروق کرونر مسدود شده کمک می کند. ضد پالس خارجی تقویت شده یک درمان احتمالی برای کسانی است که آنژین مزمن پایدار دارند و نمی توانند یک روش تهاجمی یا جراحی بای پس انجام دهند و با دارو تسکین نمی یابند.
مطمئناً می توانید تغییراتی ایجاد کنید که احتمال ابتلا به بیماری عروق کرونر را کاهش دهد، اما این وضعیت 100٪ قابل پیشگیری نیست. این به این دلیل است که دو نوع عامل خطر وجود دارد: آنهایی که قابل تغییر نیستند (غیر قابل تغییر) و آنهایی که می توانند (تغییر پذیر) باشند. با این حال، عوامل خطر زیادی وجود دارد که می توانید آنها را اصلاح کنید. اینها عمدتاً تغییراتی در سبک زندگی هستند مانند کاهش وزن در صورت اضافه وزن، ترک سیگار در صورت سیگار کشیدن، نگه داشتن فشار خون و سطح کلسترول در سطح هدف و مدیریت دیابت. برای مثالهای بیشتر، «تغییرات سبک زندگی» را در بخش درمان این مقاله ببینید. به خاطر داشته باشید که هر چه عوامل خطر بیشتری داشته باشید، احتمال ابتلا به بیماری قلبی بیشتر است. خوشبختانه، شما می توانید با کنترل عوامل خطر که قابل تغییر هستند، به خود کمک کنید و خطر بیماری را کاهش دهید.
فوق تخصص جراحی قلب و عروق (کودکان و بزرگسالان)
یکی از پایه گذاران دوره تکمیلی (فلوشیپ جراحی بیماری مادرزادی قلبی)
در سطح وزارت بهداشت
عضو هیئت بورد جراحی قلب
عضو هیئت علمی دانشگاه
منبع: https://dr-baghaei.com/