فوق تخصص جراحی قلب و عروق بزرگسالان و کودکان
دکتر رامین بقایی تهرانی

جراحی قلب یه عمل جراحی برای اصلاح یا بهبود عملکرد قلب هس. جراح قلب می تونه مشکلاتی رو که با اونا متولد شدین یا مشکلاتی که در طول زمان ایجاد می کنین اصلاح کنه.
این مشکلات میشه از مشکلات ساختاری یا ریتم قلب گرفته تا انسداد متغیر باشه. نوع جراحی شما بستگی به مشکل شما داره.
جراحی قلب چیه؟
جراحی قلب هر عمل جراحیه که قلب شما یا رگ های خونی متصل به قلب رو درگیر می کنه. جراحی قلب پیچیده اس و به تخصص جراحان قلب نیاز داره.
این یه رویداد مهمه که میتونه عملکرد قلب و گردش خون رو بهبود ببخشه و به شما روحیه جدیدی بده.
جراحی قلب می تونه مشکلاتی رو که با اون متولد شدین (بیماری مادرزادی قلب) اصلاح کنه. همچنین می تونه مشکلاتی رو که در مراحل بعدی زندگی ایجاد میشه، ترمیم کنه.
نوع جراحی قلب شما به مشکل اساسی یا ترکیبی از مشکلات بستگی داره. انواع جراحی قلب:
- جراحی قلب.
- جراحی قلب و عروق.
چه زمانی جراحی قلب لازم میشه؟
افرادی که دارای مشکلات قلبی هستن به جراحی قلب نیاز دارن:
- انسداد در رگ ها که خون رو به قلب می رسونه.
- دریچه های قلب که درست کار نمی کنن.
- ریتم غیر طبیعی قلب.
- نارسایی قلبی.
معمولاً پزشک شما از قبل برای جراحی قلب برنامه ریزی می کنه. این زمانی اتفاق میوفته که معمولاً متخصص قلب شما مشکلی راو در قلب شما تشخیص بده و جراحی بهترین یا تنها راه برای رفع اون هس.
در مواقع دیگه، جراحی قلب یه درمان اورژانسی هس که زمانی انجام میشه که انتظارش رو ندارین. این می تونه در صورت حمله قلبی یا یه انسداد شدید باشه که شما رو در معرض خطر فوری قرار بده، این اتفاق میوفته.
بسته به مشکل ممکنه نیازی به جراحی نداشته باشین. فناوری راههای نوآورانهای رو برای مدیریت بیماریهای قلبی در اختیار ما قرار میده.
مثلا، روش هایی مثه مداخله عروق کرونر از راه پوست (PCI) و ترمیم آنوریسم اندوواسکولار (EVAR) زمان بستری در بیمارستان رو کاهش میده و بهبودی رو آسان تر می کنه. اونا به ویژه برای افرادی که در صورت انجام عمل جراحی با خطرات بیشتری مواجه میشن مفیدن.
چه مشکلاتی با جراحی قلب درمان میشه؟
جراحی قلب طیف وسیعی از شرایطی رو که بر قلب و عروق خونی متصل به قلب شما تأثیر می زاره، درمان می کنه. مثه:
- آنوریسم (برآمدگی در دیواره شریان یا عضله قلب).
- آریتمی (یه ضربان غیر طبیعی قلب که خیلی سریع، خیلی کند یا فقط نامنظم هس).
- بیماری قلبی مادرزادی (در بدو تولد وجود داره).
- بیماری عروق کرونر (CAD) (تنگی عروق کرونر).
- نارسایی قلبی (قلب شما نمی تونه خون رو آنطور که باید پمپاژ کنه).
- بیماری دریچه قلب (مشکلات مربوط به هر یک از چهار دریچه قلب).
انواع جراحی قلب
انواع مختلفی از جراحی قلب وجود داره. نوع جراحی قلب شما بستگی به شرایطی داره که دارین. انواع جراحی قلب:
پیوند بای پس عروق کرونر یا CABG بیماری عروق کرونر (CAD) را در یک یا چند شریان کرونری شما درمان می کنه. ارائه دهندگان همچنین به این بای پس دو، سه یا چهارگانه میگن، بسته به اینکه چه تعداد از شریان های کرونر رو باید بای پس کنن.
CABG از یه رگ خونی سالم از جای دیگه ای در بدن شما استفاده می کنه تا مسیر جدیدی برای رسیدن خون به قلب شما ایجاد کنه.
جراحی دریچه قلب دریچه ای ("دری" که جریان خون شما رو مدیریت می کنه) رو که آنطور که باید کار نمی کنه، تعمیر یا جایگزین می کنه. این جراحی به دریچه شما اجازه میده تا بازتر شه یا محکمتر بسته شه تا خون در جهت درست جریان پیدا کنه.
جراحی ترمیم آنوریسم، آنوریسم آئورت رو در شکم و قفسه سینه درمان می کنه. این جراحی قسمت آسیب دیده آئورت رو با پیوند (شریان مصنوعی ساخته شده از نوع خاصی از پارچه) جایگزین می کنه.
پیوند یه مسیر جدید و مطمئن برای خون شما فراهم می کنه. جراحی ترمیمی بطن چپ آنوریسم هایی رو که معمولاً پس از حمله قلبی در عضله قلب ایجاد میشه، درمان می کنه.
جراحی آنوریسم و هرگونه بافت اسکار اطراف اونو از بین می بره. این علائم رو کم می کنه و به قلب شما اجازه میده بهتر پمپاژ کنه.
میکتومی سپتال به افرادی که کاردیومیوپاتی هیپرتروفیک دارن کمک می کنه. این بیماری باعث ضخیم شدن بیش از حد عضله قلب میشه. معمولاً در سپتوم (دیواره عضلانی که سمت چپ و راست قلب شما رو جدا می کنه) اتفاق میوفته.
جراحی قسمت کوچکی از سپتوم شما رو برمی داره. این اجازه میده تا خون بیشتری از بطن چپ شما به آئورت شما جریان پیدا کنه و به تسکین علائم کمک کنه.
جراح می تونه از روش ماز برای درمان فیبریلاسیون دهلیزی (AFib) در طول همان عمل برای مشکل دیگه ای استفاده کنه. در طول یه روش ماز، جراح بافت اسکار رو در قلب شما ایجاد می کنهد تا سیگنال های الکتریکی غیر طبیعی رو که باعث AFib میشن مسدود کنه.
سپس قلب شما می تونه به ریتم عادی بازگرده. افراد مبتلا به AFib که به هیچ گونه ترمیم قلب دیگه ای نیاز ندارن، می تونن یه روش ماز با حداقل تهاجم داشته باشن.
جراحی برای قرار دادن دستگاه قلبی می تونه به افرادی که آریتمی یا نارسایی قلبی دارن کمک کنه. انواع مختلفی از دستگاه ها مشکلات خاصی رو درمان می کنن، مثه بازگردوندن ریتم طبیعی قلب یا کمک به عملکرد بهتر قلب.
دستگاه ها ممکنه شامل یه ضربان ساز دائمی، یه دفیبریلاتور کاردیوورتر قابل کاشت (ICD)، یه دستگاه کمکی بطن چپ (LVAD) یا یه قلب مصنوعی کامل (TAH) باشن.
جراحی پیوند قلب آخرین راه درمان برای افرادی هس که نارسایی قلبی در مرحله نهایی دارن. این شامل جایگزینی قلب شما با قلب اهداکننده اس. این یه جراحی نادره چون پیدا کردن قلب اهداکننده سخته.
به علاوه، این روش بسیار پیچیده اس.
جراحی قلب چقدر رایج هس؟
تعداد جراحی های قلب در سال متفاوته. در سال 2018، نزدیک به نیم میلیون نفر در ایالات متحده تحت عمل جراحی قلب قرار گرفتن. جراحان با نگاهی به دو عمل جراحی رایج قلب که انجام دادن:
حدود 200000 عمل بای پس عروق کرونر (CABG) در ایالات متحده در سال 2018 انجام شد.
حدود 110000 جراحی دریچه در ایالات متحده در سال 2018. این تعداد شامل روشهای ترمیمی که نیازی به جراحی باز ندارن نمیشه.
همهگیری COVID-19 بر تعداد افرادی که جراحی قلب می کنن تأثیر گذاشته. میانگین ماهانه در آوریل 2020، 50 درصد کم شد. این تعداد همچنان در بقیه سال 2020 کمتر از حد طبیعی بود.
گرچه بیمارستان ها نیاز داشتن مراقبت های انتخابی رو به تعویق بندازن، اما بسیاری از مردم حتی در صورت داشتن علائم، مراقبت را به تاخیر انداختن.
به یاد داشته باشین که مشکلات قلبی درمان نشده می تونه بدتر شه و منجر به مشکلات جدی تری در آینده بشن.
جراحی قلب یه رویداد تغییر دهنده زندگی برای شما و عزیزان تون هس. برای کسب اطلاعات بیشتر در مورد وضعیت خود و جراحی مورد نیاز خود وقت بزارین.
با متخصص قلب خود مشورت کنین و هر سوالی که به ذهن تون می رسه بپرسین.
از درخواست کمک در صورت نیاز نترسین. اگه خانواده و دوستانی در نزدیکی ندارین، با پزشک خود در مورد منابع موجود و گروه های پشتیبانی صحبت کنین.
دکتر رامین بقایی تهرانی
دکتر رامین بقایی متخصص جراحی عمومی و فوق تخصص جراحی قلب و عروق (کودکان و بزرگسالان) میباشد.
عضو هیئت علمی دانشگاه
در سطح وزارت بهداشت
عضو هیئت بورد جراحی قلب
فوق تخصص جراحی قلب و عروق (کودکان و بزرگسالان)
یکی از پایه گذاران دوره تکمیلی (فلوشیپ جراحی بیماری مادرزادی قلبی)
خدمات دکتر رامین بقایی
- پیوند قلب
- جراحی آئورت
- بیماری عروق کرونر
- جراحی دریچه های قلب
- جراحی کم تهاجمی قلبی
- مشاوره به مادران باردار
- تشخیص بیماری های قلبی
- جراحی تخصصی قلب کودکان
ارتباط با دکتر رامین بقایی
آدرس: تهران – خیابان نلسون ماندلا (جردن)، بالاتر از تقاطع حقانی، خیابان پدیدار، پلاک ۶۲، طبقه سوم، واحد ۳۳
شماره تلفن: ۰۲۱۸۸۶۷۰۳۵۰
ایمیل: info @ dr-baghaei.com
اینستاگرام: dr.ramin.baghaei
دریچه های مکانیکی قلب
جراحی دریچه قلب-heart valve disease
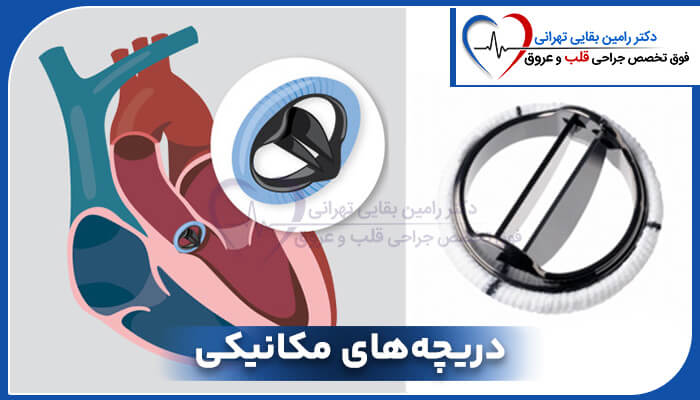
حدود 24 میلیون نفر در سراسر جهان به نوعی بیماری دریچه قلب به نام نارسایی میترال مبتلا هستن. پزشکا معمولاً برای درمان نارسایی میترال به جراحی یا روشی کمتر تهاجمی روی میارن.
محققان گزارش دادن که میزان ترمیم موفقیت آمیز در ایالات متحده بیش از 90٪ و خطر مرگ و میر پس از جراحی برای اکثر افراد کمتر از 1٪ بوده.
دانشمندا قصد دارن از این یافته ها برای ایجاد یه ماشین حساب آنلاین خطر جدید استفاده کنن تا به پزشکا کمک کنه تا نتایج 30 روزه رو بر اساس شرایط سلامتی بیمار پیش بینی کنن.
تعریف بیماری نارسایی میترال
سه نوع اصلی بیماری دریچه میترال وجود داره:
- افتادگی دریچه میترال
- تنگی دریچه میترال
- نارسایی میترال
نارسایی میترال در صورتی رخ میده که دریچه میترال به درستی بسته نشه و اجازه بده خون از طریق دریچه به داخل بطن چپ نشت کنه.
نشونه ها و علامت های نارسایی میترال
- تپش قلب
- تنگی نفس
- خستگی
- تورم در دست ها و پاها
پزشکا از آزمایشهای مختلفی برای تعیین اینکه آیا فرد مبتلا به بیماری دریچه میترال هس، از جمله عکسبرداری با اشعه ایکس، اکوکاردیوگرام و الکتروکاردیوگرام استفاده میکنن.
درمان نارسایی میترال شامل داروهای خاصی مثه رقیقکنندههای خون و مسدودکنندههای بتا و به طور بالقوه ترمیم فیزیکی دریچه میترال هس.
مفهوم جراحی دریچه میترال در مقابل TEER
اگه فرد مبتلا به نارسایی میترال نیاز به ترمیم فیزیکی دریچه میترال داشته باشه، این ممکنه از طریق جراحی یا از طریق یه روش کمتر تهاجمی به نام ترمیم لبه به لبه ترانس کاتتر (TEER) انجام شه، بسته به عوامل خطر فرد متفاوته.
ترمیم جراحی میترال یا از طریق یه منبع مطمئن استرنوتومی یا با افزایش فرکانس، به صورت رباتیک از طریق یه برش کوچک سه سانتی متری در قفسه سینه راست انجام میشه.
ترمیم جراحی مستقیم نارسایی میترال شامل درمان دقیق آسیب شناسی برگچه و قرار دادن یه حلقه یا باند برای پشتیبانی از ترمیم دریچه و جلوگیری از گشاد شدن دریچه در آینده اس که به عنوان منبع قابل اعتماد آنولوپلاستی شناخته میشه.
ترمیم لبه به لبه ترانس کاتتر (TEER) یه درمان دیگه هس که شامل جراحی باز نمیشه، اما از سوراخ در ورید فمورال برای دسترسی به دریچه میترال و ارائه یه دستگاه گیره مانند برای تثبیت نشتی با ترکیب دو بروشور استفاده می کنه.
این یه پل بافتی ایجاد می کنه که به کاهش نارسایی میترال کمک می کنه، اما شامل آنولوپلاستی نمیشه. TEER یه گزینه بسیار ارزشمند برای بیمارانی هس که ریسک جراحی بالایی دارن.
در دسترس بودن این دستگاه ها - در حال حاضر دو دستگاه که مورد تایید FDA هستن - پیشنهاد به بیمارانی رو که ممکنه مسن یا در معرض خطر غیرقابل جراحی باشن، افزایش میده تا بتونیم درمانی رو ارائه بدیم که ممکنه MR رو کاهش بده و به طور بالقوه کیفیت زندگی رو بهبود ببخشه.
روش TEER در حال حاضر برای افرادی که در معرض خطر بازدارنده برای ترمیم جراحی هستن تایید شده.
در حال حاضر دو کارآزمایی بالینی وجود داره که TEER رو در مقابل ترمیم جراحی در بیماران با خطر کمتر، سن 65 سال یا بالاتر ارزیابی میکنه تا مشخص شه کدام یک نتایج بلندمدت برتری داره.
ترمیم دریچه میترال با جراحی
دادههای این مطالعه، بیش از 53000 نفر فهرست شده در پایگاه داده جراحی قلب بزرگسالان انجمن جراحان قفسه سینه که بین سالهای 2014 تا 2020 تحت عمل جراحی برنامهریزی شده دریچه میترال برای نارسایی اولیه میترال قرار گرفتن، ارزیابی شد.
محققان گزارش دادن که تعداد جراحیهای انجام شده به روشهای کم تهاجمی، از جمله از طریق استفاده از روباتها، بیشتر شده.
همچنین دانشمندا دریافتن که در بین افرادی که تحت عمل جراحی ترمیم دریچه میترال قرار گرفتن میزان ترمیم موفقیت آمیز در ایالات متحده به بیش از 90 درصد رسیده.
همچنین، خطر مرگ و میر برای افرادی که جراحی دریچه میترال رو ترمیم کردن کمتر از 1٪ بوده.
انواع گونه های ژنتیکی نادر مرتبط با بیماری دریچه آئورت دو لختی در بزرگسالان جوان شناسایی شد!
گونه های ژنتیکی مرتبط با شکل نادری از بیماری دریچه آئورت دو لختی که بزرگسالان جوان رو تحت تاثیر قرار میده و می تونه منجر به عوارض خطرناک و بالقوه تهدید کننده زندگی آئورت شه توسط محققان UTHealth Houston شناسایی شده.
از هر 100 نفر نوزاد، 1 نفر با دریچه آئورت دو لختی متولد میشه که اونو به شایع ترین علت بیماری مادرزادی قلبی تبدیل می کنه.
مقایسه بین زیرگروه نادر دریچه آئورت دو لختی با شروع زودرس با جمعیت رایج این بیماری به محققان این امکان رو داد تا تعیین کنن کدام گروه از بیماران از آزمایش ژنتیکی سود خواهند برد و درمان زودتر و تهاجمیتری رو ممکن می کنه.
به گفته محققا، بیماران مبتلا به بیماری دریچه آئورت دو لختی اغلب بیش از حد طولانی منتظر می مونن تا دیده شن، که منجر به علائم شدیدتر قلبی عروقی مثه نارسایی قلبی و حتی مرگ ناگهانی میشه.
دریچه آئورت دو لختی یه نقص مادرزادی قلبی هس که در اون دریچه با هر ضربان قلب به درستی باز و بسته نمیشه که منجر به عوارضی مثه انسداد، کاهش یا عقب افتادن جریان خون در حفره های قلب میشه و باعث تنگی نفس، درد قفسه سینه، غش و مشکل در ورزش میشه.
در موارد شدیدتر، این بیماری می تونه منجر به تشریح آئورت یا پارگی آئورت شه که یه وضعیت تهدید کننده زندگی هس.
محققا افرادی رو مورد مطالعه قرار دادن که قبل از 30 سالگی با عوارض خاص این بیماری مواجه شدن یا از بستگان نزدیک فردی با شروع زودرس بیماری دریچه آئورت دو لختی بودن.
نشونه های اولیه بیماری به صورت تنگی متوسط یا شدید آئورت یا نارسایی آئورت، آنوریسم بزرگ آئورت قفسه سینه، نیاز به جراحی آئورت یا دیسکسیون آئورت هس.
هدف محققان شناسایی انواع ژنتیکیه که ممکنه منجر به افزایش خطر ابتلا به این بیماری در بزرگسالان جوان شه.
به طور متوسط افراد در این مطالعه در دهه 20 خود مبتلا بودن و بستگان مبتلا به این بیماری داشتن، بنابراین ما شروع بیماری رو در خانواده ها ردیابی کردیم و انواع ژنتیکی نادری رو گزارش کردیم که با بیماری در این شرکت کنندگان و بستگان اونا جدا شده.
دادههای توالییابی کل اگزوم رو که از 215 خانواده از بیش از 20 مؤسسه تهیه شده بود، تجزیه و تحلیل کرد تا گونههای ژنتیکی نادری رو که باعث بیماری مادرزادی قلبی در این زیرگروه نادر میشن، در شروع اولیه بیماری دریچه آئورت دو لختی شناسایی کنه.
پس این یافتهها رو با جمعیت شایعتر بیماران مبتلا به بیماری دریچه آئورت دو لختی مقایسه کردن.
برای مردم مهمه که متوجه بشن که بسیاری از افراد مبتلا به دریچه آئورت دو لختی، بستگان خود رو تحت تاثیر قرار دادن.
در آینده، اعضای خانواده ممکنه برای انواع ژنتیکی که باعث عوارض دریچه آئورت دو لختی میشن، آزمایش شن و افرادی که این گونههای ژنتیکی رو دارن میتونن زودتر درمان بشن تا از بروز عوارض بعدی جلوگیری بشه.
انواع اندوکاردیت عفونی
- IE حاد - به طور ناگهانی ایجاد میشه و امکان داره در عرض چند روز تهدید کننده زندگی بشه.
- IE تحت حاد یا مزمن (یا اندوکاردیت باکتریایی تحت حاد) - به آرامی طی یه دوره چند هفته تا چند ماه توسعه پیدا می کنه.
- دریچه مصنوعی IE - در عرض یه سال پس از تعویض دریچه قلب ایجاد میشه.
بیماری دریچه ای قلب نوعی بیماری قلبی هس که زمانی رخ میده که یه یا چند دریچه از چهار دریچه قلب به درستی کار نکنن. اگه دریچه های قلب شما بیش از حد شکننده، زخمی یا آسیب دیده باشن، جراحی دریچه های قلب ممکنه یه گزینه باشه.
بسیاری از انواع ورزش های قلبی عروقی می تونن به شما در بهبود سلامت قلب کمک کنن. اگه نمیدونین که چقدر شدید میتونین ورزش کنین، بهتره در مورد محدودیتهای خود با پزشک مشورت کنین.
بهترین ورزش که برای قلب شما مناسبه تا حد زیادی به ترجیح شخصی خودتون بستگی داره. تا زمانی که ضربان قلب شما رو زیاد کنه، می تونه به تقویت عضلات قلب شما کمک کنه.
پزشک تون ممکنه توصیه کنه از ورزش های بسیار شدید مثه دویدن فوق استقامت دوری کنین.
دکتر رامین بقایی تهرانی یکی از بهترین و حرفهای ترین جراحان قلب در تهران هستن که نه تنها به جراحی تخصصی قلب در بزرگسالان، بلکه در جراحی قلب نوزادان و کودکان نیز از مهارت و تسلط بالایی برخوردار هستن.
ایشون پس از فارغالتحصیلی از تخصص جراحی در دانشگاه تهران، به تحصیل در رشته پزشکی عمومی در دانشگاه تهران مشغول شدن و سپس با بورسیه تحصیلی تحصیلات تکمیلی به مدت یه سال در بیمارستان پیتیه در پاریس فعالیت داشتن.
دکتر رامین بقایی با سابقهای 20 ساله جان بسیاری از بیماران قلبی را نجات دادن و سلامتی و زندگی دوباره رو به اونا هدیه دادن.
ارتباط با دکتر رامین بقایی
آدرس: تهران – خیابان نلسون ماندلا (جردن)، بالاتر از تقاطع حقانی، خیابان پدیدار، پلاک ۶۲، طبقه سوم، واحد ۳۳
شماره تلفن: ۰۲۱۸۸۶۷۰۳۵۰
ایمیل: info @ dr-baghaei.com
اینستاگرام: dr.ramin.baghaei
منبع: https://dr-baghaei.com/
دکتر رامین بقایی تهرانی
فوق تخصص جراحی قلب و عروق (کودکان و بزرگسالان)

- یکی از پایه گذاران دوره تکمیلی (فلوشیپ جراحی بیماری مادرزادی قلبی)
- در سطح وزارت بهداشت
- عضو هیئت بورد جراحی قلب
- عضو هیئت علمی دانشگاه
خدمات دکتر بقایی
- پیوند قلب
- جراحی آئورت
- بیماری عروق کرونر
- جراحی دریچه های قلب
- جراحی کم تهاجمی قلبی
- مشاوره به مادران باردار
- تشخیص بیماری های قلبی
- جراحی تخصصی قلب کودکان
تماس با ما
نشانی: تهران – خیابان نلسون ماندلا(جردن) – بالاتر از تقاطع حقانی – خیابان پدیدار – پ ۶۲ – طبقه سوم – واحد ۳۳
راه های ارتباط با دکتر بقایی
دکتر رامین بقایی تهرانی در طول هفته در بیمارستان های ایران مهر، نیکان ، بهمن، محب مهر و مدرس حضور دارند.
ویزیت های دکتر بقایی صبح ها تا ظهر در بیمارستان مدرس و به مدت دو روز در هفته در مطب صورت می گیرد.
شماره تماس: ۸۸۶۷۰۳۵۰-۰۲۱
منبع: https://dr-baghaei.com/