فوق تخصص جراحی قلب و عروق بزرگسالان و کودکان
دکتر رامین بقایی تهرانی

جراحی قلب یه عمل جراحی برای اصلاح یا بهبود عملکرد قلب هس. جراح قلب می تونه مشکلاتی رو که با اونا متولد شدین یا مشکلاتی که در طول زمان ایجاد می کنین اصلاح کنه.
این مشکلات میشه از مشکلات ساختاری یا ریتم قلب گرفته تا انسداد متغیر باشه. نوع جراحی شما بستگی به مشکل شما داره.
جراحی قلب چیه؟
جراحی قلب هر عمل جراحیه که قلب شما یا رگ های خونی متصل به قلب رو درگیر می کنه. جراحی قلب پیچیده اس و به تخصص جراحان قلب نیاز داره.
این یه رویداد مهمه که میتونه عملکرد قلب و گردش خون رو بهبود ببخشه و به شما روحیه جدیدی بده.
جراحی قلب می تونه مشکلاتی رو که با اون متولد شدین (بیماری مادرزادی قلب) اصلاح کنه. همچنین می تونه مشکلاتی رو که در مراحل بعدی زندگی ایجاد میشه، ترمیم کنه.
نوع جراحی قلب شما به مشکل اساسی یا ترکیبی از مشکلات بستگی داره. انواع جراحی قلب:
- جراحی قلب.
- جراحی قلب و عروق.
چه زمانی جراحی قلب لازم میشه؟
افرادی که دارای مشکلات قلبی هستن به جراحی قلب نیاز دارن:
- انسداد در رگ ها که خون رو به قلب می رسونه.
- دریچه های قلب که درست کار نمی کنن.
- ریتم غیر طبیعی قلب.
- نارسایی قلبی.
معمولاً پزشک شما از قبل برای جراحی قلب برنامه ریزی می کنه. این زمانی اتفاق میوفته که معمولاً متخصص قلب شما مشکلی راو در قلب شما تشخیص بده و جراحی بهترین یا تنها راه برای رفع اون هس.
در مواقع دیگه، جراحی قلب یه درمان اورژانسی هس که زمانی انجام میشه که انتظارش رو ندارین. این می تونه در صورت حمله قلبی یا یه انسداد شدید باشه که شما رو در معرض خطر فوری قرار بده، این اتفاق میوفته.
بسته به مشکل ممکنه نیازی به جراحی نداشته باشین. فناوری راههای نوآورانهای رو برای مدیریت بیماریهای قلبی در اختیار ما قرار میده.
مثلا، روش هایی مثه مداخله عروق کرونر از راه پوست (PCI) و ترمیم آنوریسم اندوواسکولار (EVAR) زمان بستری در بیمارستان رو کاهش میده و بهبودی رو آسان تر می کنه. اونا به ویژه برای افرادی که در صورت انجام عمل جراحی با خطرات بیشتری مواجه میشن مفیدن.
چه مشکلاتی با جراحی قلب درمان میشه؟
جراحی قلب طیف وسیعی از شرایطی رو که بر قلب و عروق خونی متصل به قلب شما تأثیر می زاره، درمان می کنه. مثه:
- آنوریسم (برآمدگی در دیواره شریان یا عضله قلب).
- آریتمی (یه ضربان غیر طبیعی قلب که خیلی سریع، خیلی کند یا فقط نامنظم هس).
- بیماری قلبی مادرزادی (در بدو تولد وجود داره).
- بیماری عروق کرونر (CAD) (تنگی عروق کرونر).
- نارسایی قلبی (قلب شما نمی تونه خون رو آنطور که باید پمپاژ کنه).
- بیماری دریچه قلب (مشکلات مربوط به هر یک از چهار دریچه قلب).
انواع جراحی قلب
انواع مختلفی از جراحی قلب وجود داره. نوع جراحی قلب شما بستگی به شرایطی داره که دارین. انواع جراحی قلب:
پیوند بای پس عروق کرونر یا CABG بیماری عروق کرونر (CAD) را در یک یا چند شریان کرونری شما درمان می کنه. ارائه دهندگان همچنین به این بای پس دو، سه یا چهارگانه میگن، بسته به اینکه چه تعداد از شریان های کرونر رو باید بای پس کنن.
CABG از یه رگ خونی سالم از جای دیگه ای در بدن شما استفاده می کنه تا مسیر جدیدی برای رسیدن خون به قلب شما ایجاد کنه.
جراحی دریچه قلب دریچه ای ("دری" که جریان خون شما رو مدیریت می کنه) رو که آنطور که باید کار نمی کنه، تعمیر یا جایگزین می کنه. این جراحی به دریچه شما اجازه میده تا بازتر شه یا محکمتر بسته شه تا خون در جهت درست جریان پیدا کنه.
جراحی ترمیم آنوریسم، آنوریسم آئورت رو در شکم و قفسه سینه درمان می کنه. این جراحی قسمت آسیب دیده آئورت رو با پیوند (شریان مصنوعی ساخته شده از نوع خاصی از پارچه) جایگزین می کنه.
پیوند یه مسیر جدید و مطمئن برای خون شما فراهم می کنه. جراحی ترمیمی بطن چپ آنوریسم هایی رو که معمولاً پس از حمله قلبی در عضله قلب ایجاد میشه، درمان می کنه.
جراحی آنوریسم و هرگونه بافت اسکار اطراف اونو از بین می بره. این علائم رو کم می کنه و به قلب شما اجازه میده بهتر پمپاژ کنه.
میکتومی سپتال به افرادی که کاردیومیوپاتی هیپرتروفیک دارن کمک می کنه. این بیماری باعث ضخیم شدن بیش از حد عضله قلب میشه. معمولاً در سپتوم (دیواره عضلانی که سمت چپ و راست قلب شما رو جدا می کنه) اتفاق میوفته.
جراحی قسمت کوچکی از سپتوم شما رو برمی داره. این اجازه میده تا خون بیشتری از بطن چپ شما به آئورت شما جریان پیدا کنه و به تسکین علائم کمک کنه.
جراح می تونه از روش ماز برای درمان فیبریلاسیون دهلیزی (AFib) در طول همان عمل برای مشکل دیگه ای استفاده کنه. در طول یه روش ماز، جراح بافت اسکار رو در قلب شما ایجاد می کنهد تا سیگنال های الکتریکی غیر طبیعی رو که باعث AFib میشن مسدود کنه.
سپس قلب شما می تونه به ریتم عادی بازگرده. افراد مبتلا به AFib که به هیچ گونه ترمیم قلب دیگه ای نیاز ندارن، می تونن یه روش ماز با حداقل تهاجم داشته باشن.
جراحی برای قرار دادن دستگاه قلبی می تونه به افرادی که آریتمی یا نارسایی قلبی دارن کمک کنه. انواع مختلفی از دستگاه ها مشکلات خاصی رو درمان می کنن، مثه بازگردوندن ریتم طبیعی قلب یا کمک به عملکرد بهتر قلب.
دستگاه ها ممکنه شامل یه ضربان ساز دائمی، یه دفیبریلاتور کاردیوورتر قابل کاشت (ICD)، یه دستگاه کمکی بطن چپ (LVAD) یا یه قلب مصنوعی کامل (TAH) باشن.
جراحی پیوند قلب آخرین راه درمان برای افرادی هس که نارسایی قلبی در مرحله نهایی دارن. این شامل جایگزینی قلب شما با قلب اهداکننده اس. این یه جراحی نادره چون پیدا کردن قلب اهداکننده سخته.
به علاوه، این روش بسیار پیچیده اس.
جراحی قلب چقدر رایج هس؟
تعداد جراحی های قلب در سال متفاوته. در سال 2018، نزدیک به نیم میلیون نفر در ایالات متحده تحت عمل جراحی قلب قرار گرفتن. جراحان با نگاهی به دو عمل جراحی رایج قلب که انجام دادن:
حدود 200000 عمل بای پس عروق کرونر (CABG) در ایالات متحده در سال 2018 انجام شد.
حدود 110000 جراحی دریچه در ایالات متحده در سال 2018. این تعداد شامل روشهای ترمیمی که نیازی به جراحی باز ندارن نمیشه.
همهگیری COVID-19 بر تعداد افرادی که جراحی قلب می کنن تأثیر گذاشته. میانگین ماهانه در آوریل 2020، 50 درصد کم شد. این تعداد همچنان در بقیه سال 2020 کمتر از حد طبیعی بود.
گرچه بیمارستان ها نیاز داشتن مراقبت های انتخابی رو به تعویق بندازن، اما بسیاری از مردم حتی در صورت داشتن علائم، مراقبت را به تاخیر انداختن.
به یاد داشته باشین که مشکلات قلبی درمان نشده می تونه بدتر شه و منجر به مشکلات جدی تری در آینده بشن.
جراحی قلب یه رویداد تغییر دهنده زندگی برای شما و عزیزان تون هس. برای کسب اطلاعات بیشتر در مورد وضعیت خود و جراحی مورد نیاز خود وقت بزارین.
با متخصص قلب خود مشورت کنین و هر سوالی که به ذهن تون می رسه بپرسین.
از درخواست کمک در صورت نیاز نترسین. اگه خانواده و دوستانی در نزدیکی ندارین، با پزشک خود در مورد منابع موجود و گروه های پشتیبانی صحبت کنین.
دکتر رامین بقایی تهرانی
دکتر رامین بقایی متخصص جراحی عمومی و فوق تخصص جراحی قلب و عروق (کودکان و بزرگسالان) میباشد.
عضو هیئت علمی دانشگاه
در سطح وزارت بهداشت
عضو هیئت بورد جراحی قلب
فوق تخصص جراحی قلب و عروق (کودکان و بزرگسالان)
یکی از پایه گذاران دوره تکمیلی (فلوشیپ جراحی بیماری مادرزادی قلبی)
خدمات دکتر رامین بقایی
- پیوند قلب
- جراحی آئورت
- بیماری عروق کرونر
- جراحی دریچه های قلب
- جراحی کم تهاجمی قلبی
- مشاوره به مادران باردار
- تشخیص بیماری های قلبی
- جراحی تخصصی قلب کودکان
ارتباط با دکتر رامین بقایی
آدرس: تهران – خیابان نلسون ماندلا (جردن)، بالاتر از تقاطع حقانی، خیابان پدیدار، پلاک ۶۲، طبقه سوم، واحد ۳۳
شماره تلفن: ۰۲۱۸۸۶۷۰۳۵۰
ایمیل: info @ dr-baghaei.com
اینستاگرام: dr.ramin.baghaei
علل سکته قلبی
بیماری عروق کرونری و سکته قلبی
حمله قلبی که انفارکتوس میوکارد (MI) هم نام داره، زمانی رخ میده که جریان خون به قلب به طور ناگهانی قطع شه. این اتفاق می تونه منجر به آسیب به عضله قلب بشه. درمان تنها راه برای جلوگیری از آسیب جبران ناپذیر حمله قلبی هس.
دلیل اصلی بیماری عروق کرونر قلب (Coronary Artery Diseases) چیه؟
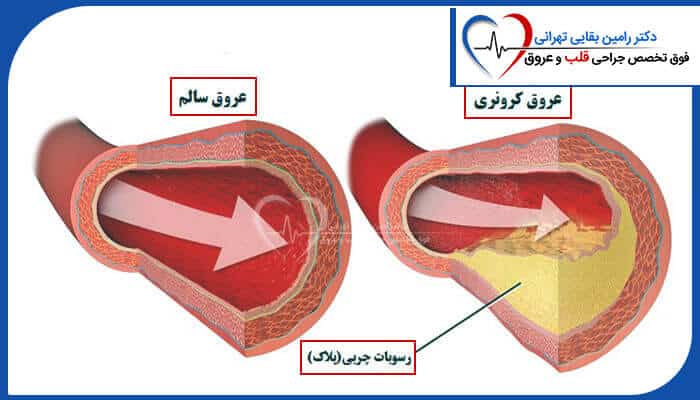
دلیل بیشتر حملات قلبی ناشی از بیماری عروق کرونر قلب هس که بیماری عروق کرونر هم نامیده میشه. آترواسکلروز منجر به بیماری عروق کرونر قلب میشه. در آترواسکلروز، پلاک در داخل رگ ها تجمع پیدا می کنه.
کلسترول، چربی، کلسیم و سلول های التهابی خون پلاک را تشکیل می دهند. با انباشته شدن آن، شریانها باریک میشوند و خون کاهش مییابد که به قلب و سایر اندامها میرود. این تجمع می تواند از همان دوران کودکی شروع شود.
پلاک ها می تونن پاره بشن و منجر به تشکیل لخته های خونی بشن. اگه لخته خون به اندازه کافی بزرگ باشه، می تونه تا حدی یا به طور کامل جریان خون به قلب رو مسدود کنه و باعث حمله قلبی شه.
تقریباً 50 درصد از آمریکاییهای 45 تا 84 ساله مبتلا به تصلب شرایین هستن. با این حال ممکنه ندونن. آترواسکلروز در مراحل اولیه خود ممکنه هیچ علامت هشدار دهنده ای نداشته باشه.
گاهی اوقات، رگ های خونی مجاور برای جبران کاهش جریان خون به قلب از شریان های آسیب دیده جبران می کنن. موارد زیادی می تونه خطر ابتلا به بیماری عروق کرونر قلب رو افزایش بده، از جمله:
- بالا رفتن سن، به ویژه از حدود 45 سالگی برای مردان و 55 سالگی برای زنان
- داشتن سابقه خانوادگی بیماری عروق کرونر قلب
- داشتن فشار خون بالا
- داشتن کلسترول بالا
- عدم فعالیت بدنی کافی
- نخوابیدن کافی
- عوامل محیطی مانند آلودگی هوا
سایر دلایل سکته قلبی
علاوه بر بیماری عروق کرونر قلب، وضعیتی به نام MINOCA که مخفف انفارکتوس میوکارد با عروق کرونر غیر انسدادی هس که می تونه باعث حمله قلبی شه. این امر در افراد جوان به طور کلی و به طور خاص در زنان رنگین پوست جوان تر شایع تره.
با MINOCA، اگه پزشک یه آزمایش تصویربرداری قلب به نام آنژیوگرافی انجام بده، هیچ نشونه ای از بیماری قلبی رو مشاهده نمی کنن. با این حال، جریان خون ضعیف به قلب وجود داره که منجر به حمله قلبی میشه.
مینوکا چیه؟ نوعی حمله قلبی که بیشتر زنان و تحت تاثیر قرار میده. ایجاد پلاک که به جای ایجاد اختلال در شریان باعث فرسایش میشه. باز هم، این نوع تجمع و نمیشه در تصویربرداری مشاهده کرد.
اسپاسم عروق کرونر یا باریک شدن سریع و ناگهانی رگ هایی که خون و به قلب می بره. آمبولی شریان کرونر زمانی هس که یه لخته خون از جریان خون عبور می کنه و در یه شریان کرونر گیر می کنه و جریان خون و مسدود می کنه.
این در افراد باردار و کسانی که دچار فیبریلاسیون دهلیزی (ریتم غیرطبیعی قلب) یا ترومبوسیتوپنی (تعداد کم پلاکت ها، که سلول های خونی در لخته شدن هستن) شایع تره.
تشریح خودبخودی عروق کرونر یا SCAD که زمانی رخ میده که یه رگ خونی پاره بشه. اگرچه شایع نیس، اما SCAD شایع ترین علت حملات قلبی در افراد باردار و پس از زایمان هس.
مانند بیماری عروق کرونر قلب، فشار خون بالا، کلسترول بالا و سیگار کشیدن می تونه خطر ابتلا به MINOCA و بیشتر کنه. با این حال، این مسائل بهداشتی در کسانی که حملات قلبی از MINOCA دارن در مقایسه با کسانی که حملات قلبی ناشی از بیماری عروق کرونر قلب دارن، کمتر رایجه.
علل کمتر شایع سکته قلبی
در اینجا اطلاعات بیشتری در مورد علل کمتر شایع حمله قلبی، از جمله سوء مصرف دارو و کمبود اکسیژن آورده شده.
سوء استفاده از مواد مخدر
برخی از داروهای مخدر می تونن خطر حمله قلبی و افزایش بدن، از جمله:
- کوکائین
- اکستاسی
- هروئین
- انواع مختلفی از آمفتامین ها مانند اسپید و کریستال مت
محققان گاهی اوقات کوکائین رو "داروی عالی حمله قلبی" میگن. کوکائین می تونه باعث افزایش فشار خون و ضربان قلب و همچنین باعث تصلب شرایین شه. این اثرات می تونن حتی در بین افرادی که خود رو صرفاً مصرف کننده تفریحی می دونن هم رخ بده. بیشتر حملات قلبی ناشی از کوکائین چند ساعت پس از مصرف دارو اتفاق میوفته.
کمبود اکسیژن (هیپوکسی)
ممکنه به دلیل کمبود اکسیژن (هیپوکسی) حمله قلبی رخ بده. در صورتی که سطوح اکسیژن در خون به دلایلی مانند مسمومیت با مونوکسید کربن کم بشه یا ریه ها اون طور که باید کار نکنه، ممکنه سکته رخ بده.
در این حالت قلب خون اکسیژن کافی دریافت نمی کنه و باعث آسیب عضله قلب میشه. به نوبه خود، حمله قلبی رخ میده.
چه چیزی خطر حمله قلبی رو بیشتر می کنه؟
خطر حمله قلبی بر اساس عوامل خطر خاصی که ممکنه داشته باشین متفاوته. این شامل عوامل خطری هس که میتونین کنترل کنین.
عوامل خطر حمله قلبی
- سیگاری بودن
- چاقی
- خوردن یک رژیم غذایی سرشار از چربی های اشباع شده
- داشتن استرس زیاد
- داشتن فشار خون بالا
- داشتن کلسترول بالا
- عدم فعالیت بدنی کافی
- نوشیدن بیش از حد الکل
- استفاده از داروهای تفریحی مرتبط با خطر حمله قلبی، مانند کوکائین
چه شرایطی خطر حمله قلبی رو افزایش میده؟
داشتن برخی بیماریهای مزمن میتونه خطر حمله قلبی رو افزایش بده، از جمله:
- دیابت نوع 1 و نوع 2
- بیماری مزمن کلیوی
- لوپوس
- سندرم متابولیک
- روماتیسم مفصلی
چگونه از حمله قلبی پیشگیری کنیم؟
اگرچه نمی تونین برای جلوگیری از حمله قلبی از شر همه عوامل خطر خلاص شین، ایجاد برخی تغییرات در شیوه زندگی می تونه خطر ابتلا به این بیماری رو کاهش بده:
- روی انتخاب های غذایی سالم مانند سبزیجات، میوه ها، غلات کامل و منابع پروتئین بدون چربی تمرکز کنین. مقدار شکر و نمکی که می خورین رو محدود کنین.
- هر روز کمی فعالیت بدنی داشته باشین. اگه در ورزش منظم تازه وارد هستین، حتی چند دقیقه پیاده روی در روز می تونه شروعی عالی باشه.
- اگر سیگار می کشین، برای ترک اون اقدام کنین.
- سعی کنین وزن مناسبی داشته باشین.
- خواب کافی رو هدف گذاری کنین. بیشتر بزرگسالان هر شب به هفت تا نه ساعت خواب نیاز دارین.
- میزان مصرف الکل رو محدود کنین یا به طور کلی از الکل خودداری کنین.
- اگر فشار خون بالا دارین، با یه پزشک برای کمک به کاهش اون کار کنین. این شامل انتخاب مواد غذایی کم سدیم هس.
- کلسترول خودتون و کنترل کنین. LDL (یا کلسترول "بد") 70 میلی گرم در دسی لیتر (mg/dl) یا کمتر رو هدف قرار بدین و در عین حال سعی کنین HDL (کلسترول "خوب") خودتون و هم افزایش بدین.
- برای مدیریت استرس هر کاری می تونین انجام بدین.
نتیجه گیری
بیشتر حملات قلبی ناشی از تصلب شرایین یا انسداد یهک یا چند شریان منتهی به قلب هس. سایر شرایط مانند MINOCA می تونه باعث حمله قلبی شه حتی اگه بیماری عروق کرونر معمولی نداشته باشین. سوء استفاده از مواد مخدر هم گاهی می تونه منجر به حمله قلبی شه.
عوامل خطری که می تونن شانس شما رو برای حمله قلبی افزایش بده عبارتند از: سن بالا، داشتن سابقه خانوادگی بیماری قلبی، سیگار کشیدن و فشار خون بالا. ابتلا به بیماری های خاص مانند دیابت یا لوپوس هم خطر حمله قلبی رو افزایش میده.
انتخابهای سالم مانند فعالیت بدنی کافی، خوردن غذاهای غنی از مواد مغذی و ترک سیگار، همگی در پیشگیری از حمله قلبی موثر هستن.
درباره دکتر رامین بقایی
دکتر رامین بقایی متخصص جراحی عمومی و فوق تخصص جراحی قلب و عروق (کودکان و بزرگسالان) هستن.
ارتباط با دکتر رامین بقایی
آدرس: تهران – خیابان نلسون ماندلا (جردن)، بالاتر از تقاطع حقانی، خیابان پدیدار، پلاک ۶۲، طبقه سوم، واحد ۳۳
شماره تلفن: ۰۲۱۸۸۶۷۰۳۵۰
منبع: https://dr-baghaei.com/
دکتر رامین بقایی تهرانی
فوق تخصص جراحی قلب و عروق (کودکان و بزرگسالان)

- یکی از پایه گذاران دوره تکمیلی (فلوشیپ جراحی بیماری مادرزادی قلبی)
- در سطح وزارت بهداشت
- عضو هیئت بورد جراحی قلب
- عضو هیئت علمی دانشگاه
خدمات دکتر بقایی
- پیوند قلب
- جراحی آئورت
- بیماری عروق کرونر
- جراحی دریچه های قلب
- جراحی کم تهاجمی قلبی
- مشاوره به مادران باردار
- تشخیص بیماری های قلبی
- جراحی تخصصی قلب کودکان
تماس با ما
نشانی: تهران – خیابان نلسون ماندلا(جردن) – بالاتر از تقاطع حقانی – خیابان پدیدار – پ ۶۲ – طبقه سوم – واحد ۳۳
راه های ارتباط با دکتر بقایی
دکتر رامین بقایی تهرانی در طول هفته در بیمارستان های ایران مهر، نیکان ، بهمن، محب مهر و مدرس حضور دارند.
ویزیت های دکتر بقایی صبح ها تا ظهر در بیمارستان مدرس و به مدت دو روز در هفته در مطب صورت می گیرد.
شماره تماس: ۸۸۶۷۰۳۵۰-۰۲۱
منبع: https://dr-baghaei.com/
بهترین جراح قلب
خصوصیات بهترین جراح قلب

بخش قلب و عروق در یک بیمارستان توسط بسیاری در حرفه پزشکی به عنوان بخش تنظیم استاندارد برای کل بیمارستان دیده می شود. وضعیت بالای بخش جراحی قلب انتظارات بالایی را برای جراحانی که در آنجا کار می کنند ایجاد می کند. ویژگی های مورد نیاز برای جراح قلب، هم ویژگی های مورد نیاز برای بهترین جراح قلب خوب و هم ویژگی های خاص جراحان قلب را شامل می شود.
ویژگی های جراح عمومی
جراحان خوب قلب ابتدا باید جراحان خوبی باشند. جراحان به توانایی فنی، قضاوت صحیح، توانایی کار با یک تیم، توانایی حل سریع مشکلات پیچیده تحت استرس زیاد، تمایل به مسئولیت و نگرش کنجکاوی و هیجان نسبت به موارد چالش برانگیز نیاز دارند. جراحان اغلب باید با اطلاعات محدود، با تکیه بر تحصیلات، غرایز و قدرت قضاوت خود، تصمیمات زندگی یا مرگ خود را اتخاذ کنند تا در این شرایط بهترین عملکرد را داشته باشند.
مهارتهای فنی
جراحان قلب خوب نیاز به طیف وسیعی از مهارت ها و دانش فنی دارند. این شامل دانش دقیق فیزیولوژی سیستم قلبی تنفسی، توانایی خواندن سی تی اسکن های پیچیده و غیر معمول و سایر اطلاعات رادیولوژیکی، توانایی درک جدیدترین اشکال تجهیزات و فناوری جراحی و شخصیتی است که قادر به انطباق با پیشرفت های جدید دائمی است. چنین حرفه جراحی با تکنولوژی بالا. آنها همچنین باید تمام مهارت های جراحی اولیه مانند ثبات دست و مهارت دستی را داشته باشند.
مهارت های غیر فنی
همچنین از جراحان قلب انتظار می رود مهارت ها و توانایی های غیر فنی زیادی داشته باشند. آنها باید مهارت های رهبری قوی داشته باشند تا بتوانند به طور موثر مسئولیت یک تیم جراحی را در شرایط سخت بر عهده بگیرند. آنها باید پیچیدگی های اقتصادی سیستم مراقبت های بهداشتی مدرن، از جمله رابطه بین بیمارستان و دولت و عواملی که تصمیمات تجاری بیمارستان را هدایت می کنند، درک کنند. آنها همچنین باید توانایی آموزش موثر به دستیاران جراحی را داشته باشند تا بتوانند به نسل بعدی جراحان خوب قلب تبدیل شوند.
بر اساس مقاله ای که در سال 1994 در مجله "جراحی قفسه سینه و قلب و عروق" منتشر شد، ویژگی های اضافی جراحان قلب خوب باید در رشته های سنتی انسان گرایانه از جمله فلسفه اخلاق، تاریخ، هنر و ادبیات سوابق آموزشی داشته باشند. هیچ یک از این موضوعات به طور مستقیم با مهارت های درگیر در جراحی قلب مرتبط نیست. با این حال، نویسنده استدلال می کند که حرفه جراحی قلب ذاتاً اخلاقی، عقلانی و انسانی است. به این ترتیب، نیاز به درک بسیار گستردهتر و تعهد به سنت ارزشها و آموزش انسانگرایانه دارد تا از تبدیل شدن جراحی به تمرینی مجزا در مهارتهای فنی و بدون دلسوزی برای بیمار بهعنوان یک انسان جلوگیری شود.
جراحی قلب یک تخصص نسبتا جوان است که با معرفی فناوری های جدید رشد سریعی را تجربه کرده است. قبل از جراحی، شما با بیماران و خانوادههای آنها ملاقات خواهید کرد تا در مورد روشها بحث و توضیح دهید و اطمینان خاطر بدهید. شفاف بودن، همدلی و گرم بودن برای موفقیت نقش شما حیاتی است.
زمینه های اصلی جراحی قلب و عروق عبارتند از:
- جراحی قلب
- جراحی قفسه سینه
- جراحی قلب مادرزادی
- جراحی پیوند قلب و ریه
نظارت بر بیماران تحت مراقبت های ویژه پس از جراحی، بخش مهمی از کار شما است. اگرچه جراحی قلب بسیار ایمن است، اما ممکن است عوارضی رخ دهد و شما باید برای مقابله با بسیاری از شرایط از جمله آریتمی (بی نظمی ضربان قلب)، خونریزی پس از عمل، سکته مغزی، پلورال افیوژن (مایع در اطراف ریه) و عفونت زخم یا ترومبوز آماده باشید.
درباره دکتر رامین بقایی
تخصص :جراح عمومی
فوق تخصص :جراحی قلب و عروق (کودکان و بزرگسالان )
سوابق تحصیلی : فارغ التحصیل پزشکی عمومی از دانشگاه تهران 1371 فارغ التحصیل جراحی عمومی از دانشگاه تهران 1375 فارغ التحصیل جراحی قلب از دانشگاه ایران 1381
سوابق علمی – آموزشی : عضو هیات علمی دانشگاه علوم پزشکی ایران و شهید بهشتی
عضو هیئت بورد جراحی قلب کشور دبیر انجمن جراحان قلب ایران به مدت 6 سال
سوابق اجرایی : ریاست بخش جراحی قلب بیمارستان شهید مدرس به مدت 3 سال
تماس با ما
نشانی: تهران – خیابان نلسون ماندلا(جردن) – بالاتر از تقاطع حقانی – خیابان پدیدار – پ ۶۲ – طبقه سوم – واحد ۳۳
راه های ارتباط با دکتر بقایی
دکتر بقایی در طول هفته در بیمارستان های ایران مهر، نیکان ، بهمن، محب مهر و مدرس حضور دارند.
ویزیت های دکتر بقایی صبح ها تا ظهر در بیمارستان مدرس و به مدت دو روز در هفته در مطب صورت می گیرد.
شماره تماس: ۸۸۶۷۰۳۵۰-۰۲۱
منبع: https://dr-baghaei.com/
پیوند قلب
جراحی پیوند قلب
پیوند قلب جایگزینی جراحی قلب بیمار با قلب سالم اهداکننده است. اهداکننده فردی است که فوت کرده و خانواده او با اهدای اعضای عزیز خود موافقت کرده اند. از زمان انجام اولین پیوند قلب انسان در سال 1967، پیوند قلب از یک عمل تجربی به یک درمان ثابت برای بیماری قلبی پیشرفته تبدیل شده است. افرادی که نارسایی قلبی پیشرفته (مرحله پایانی) دارند، اما در غیر این صورت جسمی سالم هستند، ممکن است برای پیوند قلب در نظر گرفته شوند. برای انجام پیوند قلب، ابتدا باید در لیست پیوند قرار بگیرید. اما، قبل از اینکه بتوانید در لیست پیوند قرار بگیرید، باید یک فرآیند غربالگری دقیق را طی کنید. تیمی متشکل از پزشکان قلب، پرستاران، مددکاران اجتماعی و متخصصان اخلاق زیستی، سابقه پزشکی، نتایج آزمایشات تشخیصی، تاریخچه اجتماعی و نتایج آزمایشات روانشناختی شما را بررسی میکنند تا ببینند آیا میتوانید از این روش جان سالم به در ببرید و سپس مراقبتهای مستمر مورد نیاز برای زندگی سالم را انجام دهید. پس از تأیید، باید منتظر بمانید تا اهداکننده در دسترس باشد. این روند می تواند طولانی و استرس زا باشد. یک شبکه حمایتی از خانواده و دوستان برای کمک به شما در این دوران مورد نیاز است.
تیم مراقبت های بهداشتی شما را از نزدیک تحت نظر خواهند داشت تا نارسایی قلبی شما را تا زمانی که قلب اهدا کننده پیدا شود کنترل کند. در صورتی که قلب در دسترس باشد، بیمارستان باید همیشه بداند که کجا با شما تماس بگیرد. اهداکنندگان پیوند قلب افرادی هستند که ممکن است اخیراً مرده باشند یا دچار مرگ مغزی شده باشند، به این معنی که اگرچه بدن آنها توسط دستگاهها زنده نگه داشته میشود، اما مغز هیچ نشانهای از حیات ندارد. بارها این اهداکنندگان بر اثر تصادف رانندگی، ضربه شدید به سر و یا شلیک گلوله جان خود را از دست دادند.
انجام پیوند قلب
هنگامی که قلب اهدا کننده در دسترس می شود، یک جراح از مرکز پیوند برای برداشتن قلب اهداکننده می رود. قلب در حین انتقال به گیرنده خنک شده و در محلول مخصوص ذخیره می شود. جراح قبل از شروع جراحی پیوند از سلامت قلب اهداکننده اطمینان حاصل می کند. جراحی پیوند در اسرع وقت پس از در دسترس قرار گرفتن قلب اهداکننده انجام خواهد شد. در طول پیوند قلب، بیمار روی دستگاه قلب-ریه قرار می گیرد. این دستگاه به بدن اجازه می دهد تا اکسیژن و مواد مغذی حیاتی را از خون دریافت کند حتی اگر قلب در حال عمل باشد. جراحان سپس قلب بیمار را به جز دیواره های پشتی دهلیزها، اتاق های فوقانی قلب، خارج می کنند. پشت دهلیزهای قلب جدید باز شده و قلب در جای خود دوخته می شود. جراحان سپس رگ های خونی را به هم متصل می کنند و اجازه می دهند خون در قلب و ریه ها جریان یابد. با گرم شدن قلب، شروع به تپیدن می کند. جراحان قبل از خارج کردن بیمار از دستگاه قلب و ریه، تمام رگهای خونی متصل و حفرههای قلب را از نظر نشت بررسی میکنند. این یک عمل پیچیده است که از چهار تا 10 ساعت طول می کشد. اکثر بیماران در عرض چند روز پس از جراحی بیدار می شوند و اگر هیچ نشانه ای از رد فورا اندام از بدن وجود نداشته باشد، بیماران مجاز هستند در عرض 7 تا 16 روز به خانه بروند.
شایع ترین علل مرگ پس از پیوند قلب، عفونت و پس زدن است. بیمارانی که داروهایی برای جلوگیری از رد قلب جدید مصرف میکنند در معرض آسیب کلیه، فشار خون بالا، پوکی استخوان (نازک شدن شدید استخوانها که میتواند باعث شکستگی شود) و لنفوم (نوعی سرطان که بر سلولهای سیستم ایمنی تأثیر میگذارد) هستند. سیستم). آترواسکلروز شریان های قلب یا بیماری عروق کرونر تقریباً در نیمی از بیمارانی که پیوند دریافت می کنند ایجاد می شود. و بسیاری از آنها هیچ علامتی مانند آنژین (درد قفسه سینه) ندارند، زیرا در قلب جدید خود هیچ احساسی ندارند.
رد عضو چیست؟
به طور معمول، سیستم ایمنی بدن از بدن در برابر عفونت محافظت می کند. این زمانی اتفاق میافتد که سلولهای سیستم ایمنی در اطراف بدن حرکت میکنند و هر چیزی را که خارجی یا متفاوت از سلولهای بدن به نظر میرسد، بررسی میکنند. پس زدن زمانی اتفاق میافتد که سلولهای ایمنی بدن قلب پیوند شده را متفاوت از بقیه بدن تشخیص دهند و سعی کنند آن را از بین ببرند. اگر سیستم ایمنی به حال خود رها شود، به سلول های یک قلب جدید آسیب می رساند و در نهایت آن را از بین می برد. برای جلوگیری از رد عضو ، بیماران چندین دارو به نام سرکوب کننده های ایمنی دریافت می کنند. این داروها سیستم ایمنی را سرکوب می کنند تا قلب جدید آسیب نبیند. از آنجایی که رد می تواند هر زمانی پس از پیوند اتفاق بیفتد، داروهای سرکوب کننده سیستم ایمنی یک روز قبل از پیوند و پس از آن تا پایان عمر به بیماران داده می شود.
برای جلوگیری از رد پیوند قلب، گیرندگان پیوند قلب باید به شدت به رژیم دارویی سرکوب کننده سیستم ایمنی خود پایبند باشند. محققان به طور مستمر روی داروهای سرکوب کننده ایمنی ایمن تر، مؤثرتر و با تحمل خوب کار می کنند. با این حال، سرکوب بیش از حد ایمنی می تواند منجر به عفونت های جدی شود. بدون سیستم ایمنی کافی فعال، بیمار به راحتی می تواند به عفونت های شدید مبتلا شود. به همین دلیل، داروهایی نیز برای مبارزه با عفونت ها تجویز می شود. گیرندگان پیوند قلب از نظر علائم رد شدن به دقت تحت نظر قرار می گیرند.
پزشکان اغلب نمونه هایی از قطعات کوچک قلب پیوند شده را برای بررسی زیر میکروسکوپ می گیرند. این روش که بیوپسی نامیده می شود، شامل پیش بردن یک لوله نازک به نام کاتتر از طریق ورید به سمت قلب است. در انتهای کاتتر یک بیوپتوم وجود دارد، ابزار کوچکی که برای بریدن یک تکه بافت استفاده می شود. اگر بیوپسی سلول های آسیب دیده را نشان دهد، دوز و نوع داروی سرکوب کننده سیستم ایمنی ممکن است تغییر کند. نمونه برداری از عضله قلب معمولاً به صورت هفتگی برای سه تا شش هفته اول پس از جراحی، سپس هر سه ماه یک بار در سال اول و سپس هر سال پس از آن انجام می شود. برای شما حیاتی است که از علائم احتمالی پس زدن و عفونت آگاه باشید تا بتوانید آنها را به پزشک خود گزارش دهید و بلافاصله تحت درمان قرار بگیرید.
علائم رد عضو عبارتند از:
- تب بیش از 100.4 درجه فارنهایت (38 درجه سانتیگراد)
- علائم "شبیه آنفولانزا" مانند لرز، درد، سردرد، سرگیجه، حالت تهوع و/یا استفراغ
- تنگی نفس
- درد یا حساسیت قفسه سینه جدید
- خستگی یا به طور کلی احساس "سر "
- افزایش فشار خون
با سرکوب بیش از حد ایمنی، سیستم ایمنی بدن می تواند کند شود و بیمار به راحتی به عفونت های شدید مبتلا شود. به همین دلیل داروهایی نیز برای مبارزه با عفونت ها تجویز می شود. برای شما حیاتی است که از علائم احتمالی پس زدن و عفونت آگاه باشید تا بتوانید آنها را به پزشک خود گزارش دهید و بلافاصله تحت درمان قرار بگیرید.
علائم هشدار دهنده عفونت عبارتند از:
- تب بیش از 100.4 درجه فارنهایت (38 درجه سانتیگراد)
- عرق یا لرز
- بثورات پوستی
- درد، حساسیت، قرمزی یا تورم
- زخم یا بریدگی که خوب نمی شود.
- زخم قرمز، گرم یا تخلیه کننده
- گلو درد، خراش گلو یا درد هنگام بلع
- تخلیه سینوس، احتقان بینی، سردرد، یا حساسیت در امتداد استخوان گونه فوقانی
- سرفه خشک یا مرطوب مداوم که بیش از دو روز طول بکشد.
- لکه های سفید در دهان یا روی زبان شما
- حالت تهوع، استفراغ یا اسهال
- علائم شبیه آنفولانزا (لرز، درد، سردرد، یا خستگی)
- مشکل در ادرار کردن: درد یا سوزش، اصرار مداوم یا تکرر ادرار
- ادرار خونی، کدر یا بدبو
اگر هر یک از این علائم رد عضو یا عفونت را دارید، فوراً به پزشک خود اطلاع دهید. به استثنای نیاز به مصرف داروی مادام العمر برای جلوگیری از رد قلب اهدایی، بسیاری از گیرندگان پیوند قلب زندگی فعال و پرباری دارند. با این حال، مواردی وجود دارد که باید در نظر داشت:
داروها. همانطور که گفته شد پس از پیوند قلب، بیماران باید چندین دارو مصرف کنند. مهمترین آنها مواردی هستند که بدن را از رد پیوند جلوگیری می کند. این داروها که باید مادام العمر مصرف شوند، می توانند عوارض جانبی قابل توجهی از جمله فشار خون بالا، احتباس مایعات، رشد بیش از حد مو، پوکی استخوان و آسیب احتمالی کلیه ایجاد کنند. برای مبارزه با این مشکلات، اغلب داروهای اضافی تجویز می شود.
ورزش. دریافت کنندگان پیوند قلب می توانند ورزش کنند و تشویق می شوند برای بهبود عملکرد قلب و جلوگیری از افزایش وزن ورزش کنند. با این حال، به دلیل تغییرات در قلب مربوط به پیوند، بیماران باید قبل از شروع یک برنامه ورزشی با پزشک یا متخصص توانبخشی قلبی خود صحبت کنند. از آنجایی که اعصاب منتهی به قلب در حین عمل قطع می شوند، قلب پیوندی سریعتر (حدود 100 تا 110 ضربه در دقیقه) از قلب طبیعی (حدود 70 ضربه در دقیقه) می زند. قلب جدید نیز کندتر به ورزش پاسخ می دهد و ضربان خود را به سرعت قبل افزایش نمی دهد.
رژیم غذایی. پس از پیوند قلب، بیمار ممکن است نیاز به پیروی از یک رژیم غذایی خاص داشته باشد، که ممکن است شامل بسیاری از تغییرات رژیم غذایی مشابه قبل از جراحی باشد. رژیم کم سدیم خطر فشار خون بالا و احتباس مایعات را کاهش می دهد. پزشک شما در مورد نیازهای غذایی خاص شما صحبت خواهد کرد و یک متخصص تغذیه می تواند به شما در درک دستورالعمل های خاص رژیم غذایی کمک کند.
یک فرد بعد از پیوند قلب چقدر می تواند زنده بماند؟
مدت زمان زندگی پس از پیوند قلب به عوامل زیادی از جمله سن، سلامت عمومی و پاسخ به پیوند بستگی دارد. آمارهای اخیر نشان می دهد که 75 درصد از بیماران پیوند قلب حداقل پنج سال پس از عمل جراحی زندگی می کنند. تقریباً 85٪ به کار یا سایر فعالیت هایی که قبلاً از آنها لذت می بردند باز می گردند. بسیاری از بیماران از شنا، دوچرخه سواری، دویدن یا ورزش های دیگر لذت می برند.
اکثر افرادی که پیوند قلب دریافت می کنند از کیفیت زندگی خوبی برخوردار می شوند. بسته به شرایط خود، ممکن است بتوانید بسیاری از فعالیت های روزمره زندگی خود را از سر بگیرید، مانند بازگشت به کار، شرکت در سرگرمی ها و ورزش. با پزشک خود صحبت کنید که چه فعالیت هایی برای شما مناسب است. برخی از زنانی که پیوند قلب انجام داده اند ممکن است باردار شوند. با این حال، اگر قصد بچه دار شدن بعد از پیوند خود را دارید، با پزشک خود صحبت کنید. شما احتمالاً قبل از باردار شدن به تنظیمات دارویی نیاز خواهید داشت، زیرا برخی از داروها می توانند باعث عوارض بارداری شوند.
دکتر رامین بقایی تهرانی
فوق تخصص جراحی قلب و عروق (کودکان و بزرگسالان)
یکی از پایه گذاران دوره تکمیلی (فلوشیپ جراحی بیماری مادرزادی قلبی)
در سطح وزارت بهداشت
عضو هیئت بورد جراحی قلب
عضو هیئت علمی دانشگاه
منبع: https://dr-baghaei.com/